
Inhoud
- Zelfcontroles / testen thuis
- Fysiek examen
- In beeld brengen
- Labs en tests
- Chirurgische biopsie
- Differentiële diagnoses
- Staging-tests
- Stadia

Zelfcontroles / testen thuis
Helaas zijn er geen zelfcontroles voor eierstokkanker. Bovendien kunnen genetische tests thuis niet met zekerheid uw risico op het ontwikkelen van de ziekte bepalen. Het is belangrijk dat alle vrouwen bekend zijn met de tekenen en symptomen en met hun arts praten als ze risicofactoren voor de ziekte hebben.
Eierstokkanker Doctor Discussiegids
Download onze afdrukbare gids voor uw volgende doktersafspraak om u te helpen de juiste vragen te stellen.

Fysiek examen
Er zijn geen richtlijnen voor screening op eierstokkanker. Een routinematig bekkenonderzoek uitgevoerd door uw arts (of een bekkenonderzoek dat wordt uitgevoerd vanwege de aanwezigheid van symptomen) kan echter een massa in het gebied van uw eierstok detecteren, ook wel een adnexale massa genoemd. Deze controle heeft echter beperkingen.
Het onderzoek wordt bimanueel uitgevoerd met één hand in uw vagina en één op uw buik. Omdat de arts voelt voor uw eierstok onder het vetweefsel, is het onderzoek minder nauwkeurig bij het identificeren van een massa bij mensen met overgewicht of obesitas. Zelfs bij magere vrouwen kan een bekkenonderzoek gemakkelijk kleine ovariumtumoren missen.
Het is belangrijk op te merken dat een uitstrijkje alleen (zonder bimanueel onderzoek), hoewel nuttig bij het opsporen van baarmoederhalskanker, niet erg nuttig is bij het vinden van eierstokkanker.
In beeld brengen
Beeldvormingstests zijn nodig om zowel kleine ovariële massa's te vinden als om massa's die op het examen kunnen worden gevoeld verder te begrijpen. Opties zijn onder meer:
Transvaginale echografie
Een bekkenecho is een test waarbij geluidsgolven worden gebruikt om een beeld te krijgen van de bekkenorganen. Het is meestal de eerste test die wordt uitgevoerd om een ovariële massa te evalueren en stelt mensen niet bloot aan straling. De procedure kan abdominaal worden uitgevoerd (de sonde bevindt zich bovenop uw huid) of transvaginaal (de sonde wordt in de vagina ingebracht om dichter bij de eierstok te komen). De eerste is echter niet zo goed als de laatste bij het definiëren van ovariummassa's, vooral die die klein zijn.
Een echografie kan een schatting geven van de grootte van de massa en bepalen of het een eenvoudige cyste, een complexe cyste of een vaste stof is. Simpele cysten zijn meestal goedaardig. Een complexe cyste kan goedaardig zijn, maar geeft aanleiding tot bezorgdheid over kanker als deze knobbeltjes of uitwassen bevat (abnormale gezwellen). Een echo kan ook zoeken naar vrij vocht in het bekken, iets wat vaak wordt gezien bij meer gevorderde tumoren.
Abdominale en / of bekken CT-scan
Een CT-scan maakt gebruik van een reeks röntgenfoto's om een foto van de buik of het bekken te maken. Het kan worden gebruikt om te helpen bij de diagnose, maar wordt vaker gebruikt bij het opsporen van kanker. Het is een goede test om lymfeklieren, de darmen, de lever en de longen (CT-scan van de borstkas) te evalueren op enig bewijs dat kanker zich heeft verspreid (uitgezaaid).
Termen die u in uw rapport tegenkomt, zijn onder meer ascites (vochtophoping in de buik); metastasen (verspreidingsgebieden); carcinomatose (wijdverspreide tumorgebieden); omentale cake (verdikking van het omentum, de vetlaag die over de buikorganen ligt); het vastlopen van vet (zwelling in het vetweefsel van de buik); en effusie (vochtophoping). Ook kunnen lymfeklieren worden omschreven als vergroot. Vergrote lymfeklieren zijn meestal groter dan 2 cm (ongeveer 1 inch) in diameter en kunnen gebieden met centrale necrose (celdood) hebben als kanker aanwezig is.
MRI
Een MRI (magnetic resonance imaging) kan op dezelfde manier worden gebruikt als een CT-scan, maar er is geen straling bij betrokken, waardoor het een veiliger test is tijdens de zwangerschap. MRI is meestal beter dan CT bij het definiëren van afwijkingen van zacht weefsel en kan worden gebruikt om bevindingen van andere tests te verduidelijken.
PET-scan
Terwijl CT, MRI en echografie structurele beeldvormende tests zijn (ze zoeken naar fysieke afwijkingen), is een PET-scan een functionele test, die een maat is voor activiteit. Deze gevoelige test zoekt naar aanwijzingen voor uitzaaiingen (uitzaaiingen) overal in het lichaam en helpt bij het onderscheiden van littekenweefsel en kanker.
Bij een PET-scan wordt een kleine hoeveelheid radioactieve suiker in de bloedbaan geïnjecteerd. De scan wordt gedaan nadat de suiker tijd heeft gehad om door cellen te worden opgenomen. Actiever groeiende cellen, zoals kankercellen, zullen oplichten op deze beeldvorming, die meestal wordt gecombineerd met CT.
Labs en tests
Naast beeldvormende onderzoeken en een onderzoek, wordt bloedonderzoek gedaan om te zoeken naar bewijs dat een afwijking die op het onderzoek en / of beeldvorming is gevonden, kanker is of niet. Tests kunnen zijn:
Bloedonderzoek voor de detectie van tumormarkers
Bepaalde bloedonderzoeken kunnen eiwitten detecteren die bekend staan als tumormarkers. Sommigen van hen worden geproduceerd door zowel normale als door kankerachtige eierstokcellen, dus eierstokkanker is geïndiceerd als de hoeveelheden in het bloed hoger zijn dan normaal.
Het identificeren van deze tumormarkers in een bloedmonster is geen effectieve manier om op eierstokkanker te screenen, maar het kan nuttig zijn bij het stellen van de diagnose en het volgen van de respons van deze kankers op de behandeling.
- CA-125: CA-125 is een test die vaak wordt uitgevoerd als er bezorgdheid bestaat over mogelijke eierstokkanker. Hoewel het niveau verhoogd is in een groot percentage van de epitheliale ovariumtumoren, zijn er veel redenen waarom het niveau niet verhoogd is (fout-negatieven) en vele redenen waarom het hoog zou kunnen zijn zonder dat er eierstokkanker aanwezig is (valse positieven). Enkele van de andere aandoeningen die CA-125 kunnen verhogen, zijn zwangerschap, polycysteus ovariumsyndroom, bekkenontstekingsziekte, pancreatitis, cirrose en lupus.
- Bij eierstokkanker is de kans groter dat CA-125 verhoogd is in sereuze en endometrioïde subtypes. Hoewel er veel mogelijke oorzaken zijn van een vals-positief resultaat, verhoogt een zeer hoog resultaat (zoals een CA-125 boven 1000) de kans dat eierstokkanker de boosdoener is. Het niveau van CA-125 op het moment van diagnose kan ook helpen bij het voorspellen van de prognose.
- Humaan epididymis proteïne 4 (HE4): HE4 kan nuttig zijn in combinatie met CA-125 en is waarschijnlijk verhoogd met sereuze en endometrioïde epitheliale ovariumkankers. Deze test is minder nuttig bij jongere vrouwen, vanwege het type eierstokkanker dat vaak wordt aangetroffen bij premenopauzale vrouwen.
- CA 72-4: CA 72-4 kan verhoogd zijn in verschillende andere (meestal spijsverteringskanaal) aandoeningen en het niveau op het moment van diagnose kan de prognose voor sommige mensen helpen voorspellen.
- CA-19-9: Deze tumormarker komt vaker voor bij mucineuze epitheliale ovariumtumoren.
- CEA (carcino-embryonaal antigeen): CEA is een niet-specifieke marker en kan verhoogd zijn bij een aantal andere kankers, evenals bij gastro-intestinale aandoeningen.
- Alfa-fetoproteïne (AFP) en humaan choriongonadotrofine (HCG): Mensen zijn het meest bekend dat HCG de bron is van een positieve zwangerschapstest en dat AFP tijdens de zwangerschap wordt getest, maar beide markers kunnen verhoogd zijn in kiemceltumoren.
- Estradiol en inhibine: Zowel estradiol als inhibine hebben een grotere kans op een verhoogde kans bij meisjes of vrouwen met geslachtskoord-stromale tumoren of kiemceltumoren, waarbij inhibine vaak wordt uitgescheiden door granulosaceltumoren bij jonge vrouwen (een type stromale tumor).
Andere bloedtesten
Andere bloedtesten die kunnen helpen bij het stellen van een diagnose, zijn onder meer een volledig bloedbeeld (CBC), LDH, alkalische fosfatase en een sed-snelheid of C-reactieve proteïne-test (die op zoek is naar ontsteking).
Onderzoek wees uit dat een combinatie van een van de rode bloedcelindices, bekend als rode bloedcelverdelingsbreedte (RDW), en gemiddeld bloedplaatjesvolume (MPV) nuttig kan zijn bij het voorspellen welke ovariumtumoren kankerachtig zijn en welke niet. RDW is meestal hoog en MPV laag bij eierstokkanker.)
Ovariële risico-index
Een aantal verschillende risico van maligniteitsindices kijken naar een combinatie van bevindingen op tests en beeldvorming om te voorspellen of een probleem eierstokkanker zou kunnen zijn en of een biopsie nodig is. Hoewel deze nuttig kunnen zijn, zijn de objectieve maatstaven voor het inschatten van risico's nauwkeuriger wanneer ze worden gebruikt in combinatie met de subjectieve beoordeling van een deskundige, zoals een gynaecologische oncoloog.
Chirurgische biopsie
Een biopsie van een verdachte groei wordt meestal uitgevoerd via een operatie. Soms kan een naaldbiopsie (waarbij een naald door de huid wordt ingebracht) worden overwogen, maar men denkt dat als er eierstokkanker aanwezig is, dit kan leiden tot wat bekend als zaaien (de verspreiding van de tumor).
Een chirurgische biopsie kan worden gedaan met een laparoscopie, een operatie waarbij een paar kleine incisies in de buik worden gemaakt en een sonde met camera en instrumenten worden ingebracht, of een laparotomie, waarbij een traditionele incisie in de buik wordt gemaakt. Er wordt een biopsie (monster) genomen en naar een patholoog gestuurd om te bepalen of het kanker is, en zo ja, het type.
Als u een biopsie heeft gehad, zal de patholoog het monster bekijken als opgehaalde en ingevroren delen ervan om de tumor verder te karakteriseren. In uw rapport wordt het monster beschreven als goedaardig (niet-kankerachtig) of kwaadaardig (niet-kankerachtig). Zie hieronder voor meer informatie over het evalueren van pathologierapporten na een operatie voor eierstokkanker.
Differentiële diagnoses
Een massa die wordt gevoeld in het gebied van de eierstok en de eileider bij een onderzoek of bij beeldvormende tests, wordt een adnexale massa genoemd. Enkele van de mogelijke oorzaken (er zijn er veel) kunnen de volgende zijn, die allemaal naast eierstokkanker kunnen worden overwogen:
- Ovariële cysten:Ovariële cysten komen zeer vaak voor, maar kunnen op echografie vaak worden onderscheiden van vaste massa of complexe cysten
- Pelvic inflammatory disease (PID): Bij PID kan een abces optreden waardoor een massa wordt gevoeld of gezien.
- Endometriose: Endometriose is een aandoening waarbij baarmoederweefsel buiten de baarmoeder groeit.
- Goedaardige ovariumtumoren: Over het algemeen zijn tumoren die bij premenopauzale vrouwen worden aangetroffen, waarschijnlijker goedaardig, terwijl tumoren die bij postmenopauzale vrouwen worden aangetroffen, eerder kwaadaardig zijn.
- Polycysteus ovariumsyndroom (PCOS):PCOS is een veel voorkomende aandoening waarbij vrouwen meerdere cysten op hun eierstokken ontwikkelen.
- Corpus luteale cyste: Het is niet ongebruikelijk dat vrouwen tijdens de zwangerschap een corpus luteumcyste ontwikkelen.
- Buitenbaarmoederlijke (eileiders) zwangerschap: Zwangerschap van de eileiders kan soortgelijke bevindingen veroorzaken als eierstokkanker, en wanneer ze zich vroeg in de zwangerschap voordoen, zijn vrouwen zich soms niet bewust dat ze zwanger zijn.
- Ovariële torsie: Dit kan leiden tot ontsteking en bloeding en kan op zichzelf of secundair aan een ovariumtumor optreden.
- Appendiceal abces: Als de appendix scheurt, kan dit een abces veroorzaken nabij de regio van de rechter eierstok.
- Bekken nier: Bij deze aandoening blijft een nier in het bekken tijdens de ontwikkeling van de foetus en kan deze voor het eerst worden opgemerkt als een massa in het bekken.
Staging-tests
Als de diagnose eierstokkanker wordt gesteld, is de volgende stap het stadiëren van de tumor. Een deel van de informatie die nodig is voor de stadiëring kan worden verzameld uit beeldvormende tests en een biopsie, maar meestal is een operatie (om de eierstokken en vaak extra weefsel te verwijderen) nodig om de kanker nauwkeurig te stagen. Het uitzoeken van het stadium van kanker is van cruciaal belang bij het kiezen van de beste behandelingsopties.
Na de operatie stuurt uw chirurg eventueel verwijderd weefsel naar een patholoog. Dit kunnen uw eierstokken, eileiders, baarmoeder en weefsel en biopsieën zijn die uit andere delen van uw buik zijn genomen. Onder de microscoop zal ze uw diagnose van eierstokkanker bevestigen en ook bepalen welke monsters kankercellen bevatten.
Zowel beeldvormende tests als operaties kunnen helpen bepalen of de kanker is uitgezaaid naar lymfeklieren of andere delen van het lichaam. Voor gevorderde eierstokkanker worden biopsieën meestal genomen uit de lymfeklieren, het omentum (een vette, tapijtachtige structuur die over de darm ligt) en vaak uit verschillende delen van het peritoneum (de membranen langs de buikholte). Een chirurg zal ook verdacht uitziende knobbeltjes of andere massa's verwijderen of noteren. Als de kanker slijmachtig was, wordt de appendix verwijderd.
Er kunnen ook wasbeurten worden gedaan, waarbij de chirurg zoutoplossing in de buik injecteert en vervolgens de vloeistof terugtrekt om te zoeken naar aanwijzingen voor kankercellen.
Bevindingen die helpen bij het bepalen van de fase zijn onder meer:
Type en subtype:Het kennen van het type en het subtype van eierstokkanker kan informatie geven over de verwachte agressiviteit van een tumor en of deze snel of langzaam groeit.
Tumorgraad:Dit is een maat voor de agressiviteit van de tumor. Bij endometrioïde ovariumkankers krijgen kankers een tumorgraad tussen 1 en 3:
- Graad 1: Cellen zien er normaler uit (gedifferentieerd) en zijn over het algemeen minder agressief.
- Graad 2: Cellen vallen tussen de bovenstaande en onderstaande classificaties.
- Graad 3:Cellen zien er erg abnormaal (ongedifferentieerd) uit en zijn over het algemeen agressiever.
Sereuze tumoren krijgen in plaats daarvan een van de twee beoordelingen: laaggradig of hooggradig.
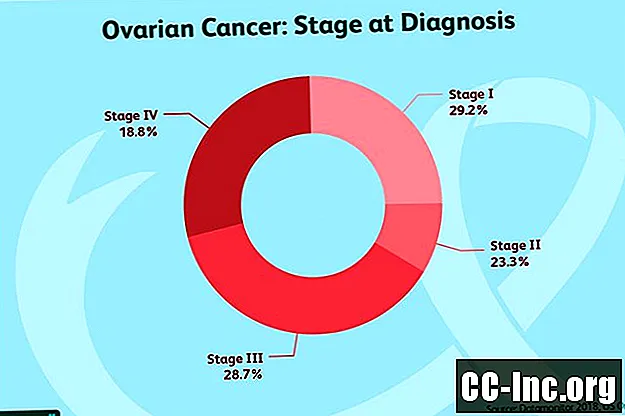
Stadia
Eierstokkanker wordt geënsceneerd met behulp van vereenvoudigde of volledige FIGO-stadiëringsmethoden. Bevindingen kunnen ook worden gedefinieerd als borderline eierstokkanker. Hoewel het onderstaande vooral uw arts betreft, kan het bij uw werk nuttig zijn om te begrijpen welke behandelingsopties voor u geschikt kunnen zijn.
Borderline eierstokkanker
Borderline eierstokkanker zijn kankers met een laag kwaadaardig potentieel. Dit zijn meestal tumoren in een vroeg stadium en groeien meestal niet terug na een operatie. Deze tumoren kunnen een stadium krijgen als uw chirurg tijdens de operatie niet zeker weet of er kanker van een hogere graad aanwezig is, of als blijkt dat de tumor is uitgezaaid.
Vereenvoudigde enscenering
Om een breed beeld te krijgen van de verschillen tussen fasen, kunnen deze worden opgesplitst in:
- Fase 1: De kanker is beperkt tot de eierstok.
- Stage 2: De tumor is uitgezaaid naar bekkenorganen (zoals de baarmoeder en eileiders), maar niet naar de buikorganen.
- Stap 3: De tumor is uitgezaaid naar buikorganen (bijvoorbeeld het oppervlak van de lever of darmen) of lymfeklieren (bekken- of buikklieren).
- Fase 4: De tumor is uitgezaaid naar verre gebieden, zoals de longen, de lever (niet alleen binnenin het oppervlak), de hersenen of lymfeklieren op afstand.
- Terugkerende:Terugkerende eierstokkanker verwijst naar kankers die tijdens of na de behandeling terugkomen. Als kanker binnen de eerste drie maanden terugkomt, wordt dit meestal als een progressie beschouwd in plaats van als een recidief.
Volledige FIGO-enscenering
De volledige FIGO, genoemd naar de Internationale Federatie van Gynaecologie en Verloskunde, is een chirurgisch stadiëringssysteem dat Romeinse cijfers gebruikt voor stadia (om de prognose te schatten) en letters voor substages (die helpen bij het begeleiden van behandelingsopties).
- Fase IA: De kanker is beperkt tot één eierstok en het buitenste ovariumkapsel is niet gescheurd. Er is geen tumor op het buitenoppervlak van de eierstok en er zijn geen ascites en / of de wasbeurten zijn negatief.
- Fase IB: De kanker is aanwezig in beide eierstokken, maar de buitenste capsule is intact en er is geen tumor aan de buitenkant. Er zijn geen ascites en de wasbeurten zijn negatief.
- Fase IC: De kanker is stadium IA of IB-niveau, maar de capsule is gescheurd, er is een tumor op het oppervlak van de eierstok of er zijn kwaadaardige cellen aanwezig in ascites of wasvloeistoffen.
- Fase IIA: De kanker omvat een of beide eierstokken en heeft zich uitgebreid tot de baarmoeder en / of de eileider. De wasbeurten zijn negatieve wasbeurten en er zijn geen ascites.
- Fase IIB: De kanker omvat een of beide eierstokken en heeft zich uitgebreid naar andere bekkenweefsels voorbij de baarmoeder en de eileider. De wasbeurten zijn negatief en er zijn geen ascites.
- Fase IIC:De kanker omvat een of beide eierstokken en heeft zich uitgebreid tot bekkenweefsel zoals stadium IIA of IIB, maar met positieve bekkenwassingen.
- Fase IIIA: Kanker is uitgezaaid naar de lymfeklieren. De tumor is grofweg (met het blote oog) beperkt tot het bekken, maar met microscopisch kleine peritoneale metastasen (alleen onder de microscoop uitgespreid) voorbij het bekken naar de buikvliesoppervlakken of het omentum. Het omentum is de vette structuur die over de darmen en andere buikorganen valt.
- Fase IIIB: Kanker is uitgezaaid naar de lymfeklieren. Deze fase is vergelijkbaar met fase IIIA, maar met macroscopische spreiding (spreiding die visueel te zien is) naar het peritoneum of omentum. In dit stadium zijn de uitgezaaide kankergebieden minder dan 2 cm (iets minder dan een inch) groot.
- Fase IIIC:Kanker is uitgezaaid naar de lymfeklieren. Dit stadium is ook vergelijkbaar met stadium IIIA, maar met peritoneale of omentale metastasen (verspreid) voorbij het bekken met gebieden die groter zijn dan 2 cm (een inch) diameter, of met verspreiding naar lymfeklieren in de lies (liesknopen) , bekken (bekkenknopen) of para-aorta (para-aortaknopen).
- Fase IV:De kanker is uitgezaaid naar het lichaam van de lever of naar gebieden buiten de onderbuik (de peritoneale holte) naar gebieden zoals de borstkas of de hersenen.