Inhoud
- Wat is een bovenste GI-endoscopie?
- Waarom heb ik een bovenste GI-endoscopie nodig?
- Wat zijn de risico's van een bovenste GI-endoscopie?
- Hoe bereid ik me voor op een bovenste GI-endoscopie?
- Wat gebeurt er tijdens een bovenste GI-endoscopie?
- Wat gebeurt er na een bovenste GI-endoscopie?
- Volgende stappen
Wat is een bovenste GI-endoscopie?
Een bovenste GI-endoscopie of EGD (oesofagogastroduodenoscopie) is een procedure om problemen in uw bovenste GI (maagdarmkanaal) te diagnosticeren en te behandelen.
Het bovenste deel van het maagdarmkanaal omvat uw voedselpijp (slokdarm), maag en het eerste deel van uw dunne darm (de twaalfvingerige darm).
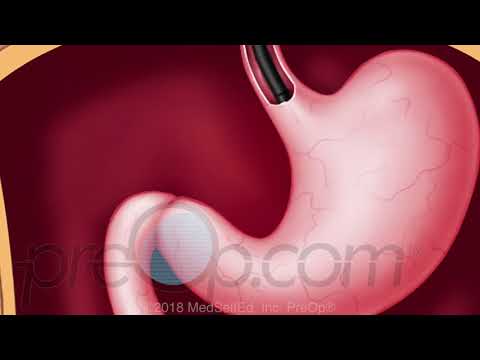
Deze procedure wordt uitgevoerd met behulp van een lange, flexibele buis, een endoscoop genaamd. De buis heeft aan het ene uiteinde een kleine lamp en een videocamera. De buis wordt in je mond en keel gestopt. Daarna wordt het langzaam door je slokdarm en maag geduwd, en in je twaalfvingerige darm. Videobeelden van de buis zijn te zien op een monitor.
Klein gereedschap kan ook in de endoscoop worden ingebracht. Deze tools kunnen worden gebruikt om:
- Neem weefselmonsters voor een biopsie
- Verwijder dingen zoals voedsel dat mogelijk vastzit in het bovenste deel van het maagdarmkanaal
- Injecteer lucht of vloeistof
- Stop bloeden
- Voer procedures uit zoals endoscopische chirurgie, lasertherapie of open (verwijden) een vernauwd gebied
Waarom heb ik een bovenste GI-endoscopie nodig?
Een bovenste GI-endoscopie kan worden gebruikt om problemen in uw bovenste maagdarmkanaal te diagnosticeren en te behandelen.
Het wordt vaak gebruikt om de oorzaak van onverklaarde symptomen te vinden, zoals:
- Slikproblemen (dysfagie)
- Onverklaarbaar gewichtsverlies
- Bovenbuikpijn of pijn op de borst die niet met het hart te maken heeft
- Continu braken om onbekende reden (hardnekkig braken)
- Bloeden in het bovenste deel van het maagdarmkanaal
Een bovenste GI-endoscopie kan worden gebruikt om aandoeningen of problemen te identificeren, zoals:
- GERD (gastro-oesofageale refluxziekte)
- Vernauwing (stricturen) of blokkades
- Groter dan normale aderen in uw slokdarm (oesofageale varices)
- Roodheid en zwelling (ontsteking) en zweren (zweren)
- Tumoren, hetzij kankerachtig (kwaadaardig) of niet-kwaadaardig (goedaardig)
- De maag beweegt omhoog, in of naast uw slokdarm (hiatale hernia)
- Schade veroorzaakt door het inslikken van zeer schadelijke (bijtende) stoffen, zoals huishoudelijke wasmiddelen en chemicaliën
- Coeliakie
- De ziekte van Crohn van het bovenste deel van het maagdarmkanaal
- Infecties van het bovenste deel van het maagdarmkanaal
Een bovenste GI-endoscopie kan ook problemen in het bovenste deel van het maagdarmkanaal behandelen. De procedure kan worden gebruikt om:
- Bloeden onder controle houden
- Verwijder tumoren of gezwellen (poliepen)
- Open (verwijde) vernauwde gebieden
- Verwijder dingen die mogelijk vastzitten
- Voer lasertherapie uit
- Breng een voor sondevoeding gebruikte sonde (een percutane gastrostomiesonde) in de maag in
- Band abnormale aderen in uw slokdarm (oesofageale varices)
Een endoscoop kan worden gebruikt om weefselmonsters (biopsieën) of GI-vloeistofmonsters te nemen. Een bovenste GI-endoscopie kan ook worden gedaan om uw maag en twaalfvingerige darm na een operatie te controleren.
Uw zorgverlener kan andere redenen hebben om een bovenste GI-endoscopie aan te bevelen.
Wat zijn de risico's van een bovenste GI-endoscopie?
Enkele mogelijke complicaties die kunnen optreden bij een bovenste GI-endoscopie zijn:
- Infectie
- Bloeden
- Een scheur in de voering (perforatie) van de twaalfvingerige darm, slokdarm of maag
U kunt andere risico's hebben die uniek zijn voor u. Bespreek eventuele zorgen met uw zorgverlener vóór de procedure.
Hoe bereid ik me voor op een bovenste GI-endoscopie?
- Uw zorgverlener legt u de procedure uit. Stel hem of haar al uw vragen over de procedure.
- Mogelijk wordt u gevraagd een toestemmingsformulier te ondertekenen dat toestemming geeft om de procedure uit te voeren. Lees het formulier aandachtig door en stel vragen als er iets niet duidelijk is.
- Vertel uw zorgverlener als u gevoelig of allergisch bent voor medicijnen, latex, tape en anesthesiemedicijnen (lokaal en algemeen).
- U wordt gevraagd om 8 uur voor de test niet te eten of te drinken. Dit betekent meestal geen eten of drinken na middernacht. Mogelijk krijgt u 1 of 2 dagen voor de ingreep aanvullende instructies over het volgen van een speciaal dieet.
- Vertel uw leverancier als u zwanger bent of denkt dat u zwanger zou kunnen zijn.
- Vertel het uw leverancier als u in het verleden bloedingsstoornissen heeft gehad. Laat uw leverancier weten of u bloedverdunnende medicijnen, aspirine, ibuprofen of andere geneesmiddelen gebruikt die de bloedstolling beïnvloeden. Mogelijk moet u vóór de ingreep stoppen met het gebruik van deze geneesmiddelen.
- Uw zorgverlener zal u instructies geven over hoe u uw darmen moet voorbereiden op de test. Mogelijk wordt u gevraagd om een laxeermiddel, een klysma of een rectale laxerende zetpil in te nemen. Of misschien moet u een speciale vloeistof drinken die helpt bij het voorbereiden van uw darmen.
- Als u een hartklepaandoening heeft, krijgt u mogelijk vóór de test ziektebestrijdende medicijnen (antibiotica). Dit kan in bepaalde situaties worden aanbevolen, zoals wanneer dilatatie wordt uitgevoerd. Het is niet nodig voor een standaard bovenste endoscopie.
- U zult tijdens de procedure wakker zijn, maar u neemt voor de test medicijnen om u te ontspannen (een kalmerend middel). Iemand zal je daarna naar huis moeten rijden.
- Volg eventuele andere instructies die uw provider u geeft om u voor te bereiden.
Wat gebeurt er tijdens een bovenste GI-endoscopie?
U kunt een bovenste GI-endoscopie ondergaan als poliklinische patiënt of als onderdeel van uw verblijf in een ziekenhuis. De manier waarop de test wordt uitgevoerd, kan variëren, afhankelijk van uw toestand en de praktijken van uw zorgverlener.
Over het algemeen volgt een bovenste GI-endoscopie dit proces:
- U wordt gevraagd om kleding, sieraden of andere voorwerpen te verwijderen die de procedure kunnen verstoren. Als u een kunstgebit (kunstgebit) draagt, wordt u gevraagd deze te verwijderen totdat de test voorbij is.
- Als u wordt gevraagd kleding te verwijderen, krijgt u een japon om te dragen.
- Er wordt een IV (intraveneuze) lijn in uw arm of hand gestart. Een medicijn om u te ontspannen (een kalmerend middel) wordt in het infuus geïnjecteerd.
- Uw hartslag, bloeddruk, ademhalingsfrequentie en zuurstofniveau worden tijdens de procedure gecontroleerd.
- U ligt aan uw linkerzijde op de röntgentafel met uw hoofd naar voren gebogen.
- Verdovende medicijnen kunnen achter in uw keel worden gesproeid. Dit voorkomt dat je kokhalst als de buis door je keel naar je maag wordt gevoerd. De spray kan een bittere smaak hebben. Houd uw adem in terwijl uw leverancier uw keel verstuift, kan de smaak verminderen.
- U zult het speeksel dat zich tijdens de procedure in uw mond kan verzamelen, niet kunnen inslikken. Dit gebeurt omdat de buis in uw keel zit. Het speeksel wordt van tijd tot tijd uit uw mond gezogen.
- Er wordt een gebitsbeschermer in uw mond geplaatst. Dit voorkomt dat je op de buis bijt. Het beschermt ook je tanden.
- Zodra uw keel verdoofd is en het kalmeringsmiddel u heeft ontspannen, zal uw leverancier de buis in uw mond en keel steken. Hij of zij zal de sonde door uw slokdarm, door uw maag en uw twaalfvingerige darm leiden.
- U kunt wat druk of zwelling voelen terwijl de buis beweegt. Indien nodig kunnen op elk moment tijdens de test vloeistof- of weefselmonsters worden genomen. Andere procedures, zoals het verwijderen van een verstopping, kunnen worden uitgevoerd terwijl de buis op zijn plaats zit.
- Nadat het onderzoek en de procedures zijn voltooid, wordt de buis eruit gehaald.
Wat gebeurt er na een bovenste GI-endoscopie?
Na de procedure wordt u naar de verkoeverkamer gebracht om te worden bewaakt. Zodra uw bloeddruk, polsslag en ademhaling stabiel zijn en u wakker en alert bent, wordt u naar uw ziekenhuiskamer gebracht. Of u kunt naar uw huis worden ontslagen. Als je naar huis gaat, moet iemand je rijden.
U mag niets eten of drinken totdat uw kokhalsreflex terugkeert. Dit om te voorkomen dat u stikt. U kunt een paar dagen last hebben van keelpijn en pijn als u slikt. Dit is normaal.
U kunt zich na de procedure winderig voelen.
U mag uw normale dieet en activiteiten hervatten, tenzij u andere instructies heeft.
Bel uw zorgverlener als u een van de volgende symptomen heeft:
- Koorts of koude rillingen
- Roodheid, zwelling of bloeding of andere drainage van de IV-site
- Buikpijn, misselijkheid of braken
- Zwarte, teerachtige of bloederige ontlasting
- Moeite met slikken
- Keel- of pijn op de borst die erger wordt
Afhankelijk van uw situatie kan uw zorgverlener u andere instructies geven.
Volgende stappen
Voordat u akkoord gaat met de test of de procedure, moet u het volgende weten:
- De naam van de test of procedure
- De reden waarom u de test of procedure ondergaat
- Welke resultaten u kunt verwachten en wat ze betekenen
- De risico's en voordelen van de test of procedure
- Wat de mogelijke bijwerkingen of complicaties zijn
- Wanneer en waar u de test of procedure moet ondergaan
- Wie doet de test of procedure en wat zijn de kwalificaties van die persoon
- Wat zou er gebeuren als u de test of procedure niet had?
- Eventuele alternatieve tests of procedures om over na te denken
- Wanneer en hoe krijgt u de resultaten
- Wie kunt u bellen na de test of procedure als u vragen of problemen heeft
- Hoeveel moet u betalen voor de test of procedure