
Inhoud
- Erfelijke borstkanker
- Niet-BRCA-genmutaties
- Borstkanker en genetische tests
- Ondersteuning bij erfelijke borstkanker
Naast BRCA1- en BRCA2-genmutaties omvatten sommige hiervan mutaties in ATM, PALB2, PTEN, CDH1, CHEK2, TP53, STK11, PMS2 en meer. Laten we eens kijken hoe belangrijk deze niet-BRCA1 / BRCA2-mutaties zijn bij familiaire borstkanker, en enkele van de kenmerken daarvan die vaker worden aangetroffen.
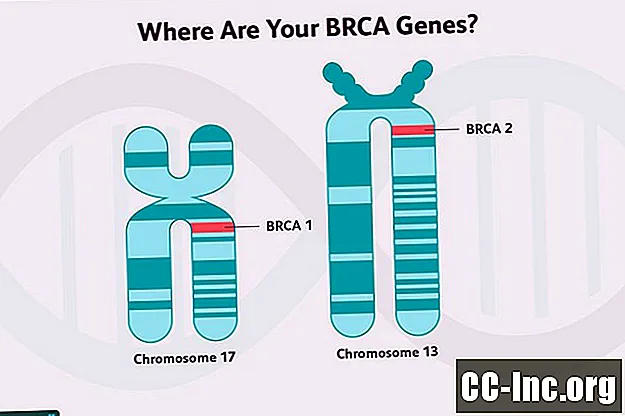
Erfelijke borstkanker
Momenteel wordt aangenomen dat 5 tot 10 procent van de borstkankers genetisch of familiaal is (hoewel dit aantal kan veranderen naarmate we meer leren), maar niet al deze kankers zijn te wijten aan BRCA-mutaties.
Hooguit 29 procent (en waarschijnlijk veel minder) erfelijke borstkankers testen positief op BRCA1- of BRCA2-genmutaties, en veel mensen proberen te testen op de andere bekende genetische veranderingen.
Omdat de wetenschap achter erfelijke kanker erg angstaanjagend is, om niet te spreken van verwarrend en onvolledig, is het nuttig om te beginnen met te praten over de biologie van genmutaties en hoe deze veranderingen in het DNA een rol spelen bij de ontwikkeling van kanker.
Overgeërfde versus verworven genmutaties
Als we het hebben over mutaties, is het belangrijk om onderscheid te maken tussen erfelijke en verworven genmutaties.
Verworven of somatische genmutaties hebben de afgelopen jaren veel aandacht gekregen, omdat deze mutaties veranderingen veroorzaken die de groei van kanker stimuleren. Gerichte therapieën, geneesmiddelen die zich richten op specifieke routes die verband houden met deze veranderingen, hebben de behandeling van sommige vormen van kanker, zoals longkanker, aanzienlijk verbeterd.
Verworven mutaties zijn echter niet aanwezig vanaf de geboorte, maar worden op elk moment na de geboorte gevormd in het proces van een cel die een kankercel wordt. Deze mutaties zijn alleen van invloed op enkele cellen in het lichaam. Ze worden niet geërfd van een ouder, maar eerder "verworven" doordat het DNA in cellen wordt blootgesteld aan schade door de omgeving of als gevolg van de normale metabolische processen van het lichaam.
Overerfde of kiembaanmutaties daarentegen zijn genetische veranderingen waarmee mensen worden geboren en die worden doorgegeven door een of beide ouders. Deze mutaties hebben invloed op alle cellen van het lichaam. Het zijn deze overgeërfde mutaties (en andere genetische veranderingen) die de kans kunnen vergroten dat iemand kanker krijgt, en die verantwoordelijk zijn voor wat bekend staat als erfelijke of familiale borstkanker.
Erfelijke (kiemlijn) vs. verworven (somatische) genmutatiesHoe verhogen erfelijke genmutaties het risico op kanker?
Veel mensen vragen zich af hoe een abnormaal gen of combinaties van genen precies tot borstkanker kunnen leiden, en een korte bespreking van de biologie is nuttig om veel van de vragen te begrijpen, zoals waarom niet iedereen met deze mutaties kanker krijgt.
Ons DNA is een blauwdruk of code die wordt gebruikt om eiwitten te maken. Als de kaart of code verkeerd is (zoals de "letters" in een bepaald gen), geeft dit de verkeerde aanwijzingen voor het synthetiseren van een eiwit. Het abnormale eiwit kan dan zijn normale werk niet uitvoeren. Niet alle genmutaties verhogen het risico op kanker, en de meeste ook niet. Mutaties in genen die verantwoordelijk zijn voor de groei en deling van cellen, of "driver-mutaties", zijn de motor achter de groei van kankers. Er zijn twee hoofdtypen genen die, wanneer ze gemuteerd zijn, kunnen leiden tot ongecontroleerde groei die bekend staat als kanker: oncogenen en tumorsuppressorgenen.
Verschillende van de genen die geassocieerd zijn met een hoger risico op borstkanker zijn tumorsuppressorgenen. Deze genen coderen voor eiwitten die functioneren om schade aan DNA in cellen te herstellen (schade door toxines in het milieu of de normale metabolische processen in cellen), dienen om cellen te elimineren die niet kunnen worden gerepareerd, of om de groei op andere manieren te reguleren. De genen BRCA1 en BRCA2 zijn tumorsuppressorgenen.
Veel van deze genen zijn autosomaal recessief, wat betekent dat elke persoon één kopie van het gen van elke ouder erft, en beide kopieën moeten worden gemuteerd om het kankerrisico te verhogen. Simpel gezegd betekent dit dat een combinatie van genetische en omgevingsfactoren (een verworven mutatie in het andere gen) moet samenwerken om kanker te ontwikkelen. Bovendien moeten er meestal meerdere mutaties optreden voordat een cel een kankercel wordt.
Wat het betekent om een genetische aanleg voor kanker te hebbenGenpenetrantie
Niet alle genmutaties of genetische veranderingen verhogen het risico op borstkanker in dezelfde mate, en dit is een belangrijk concept voor iedereen die genetische tests overweegt, vooral omdat veel mensen hebben gehoord van het zeer hoge risico dat wordt veroorzaakt door BRCA-mutaties. Genpenetrantie wordt gedefinieerd als het percentage mensen met een mutatie dat de aandoening zal ervaren (in dit geval borstkanker ontwikkelen).
Bij sommige mutaties is het risico op borstkanker erg hoog. Voor anderen kan het risico worden verhoogd met slechts een factor 1,5. Dit is belangrijk om te begrijpen wanneer we het hebben over mogelijke preventieve opties.
Epigenetica
Een ander belangrijk concept dat belangrijk is bij het begrijpen van genetica en kanker, hoewel te complex om hier in detail te onderzoeken, is dat van epigenetica. We hebben geleerd dat veranderingen in het DNA die geen veranderingen in de basenparen (nucleotiden) of de "letters" die coderen voor een eiwit met zich meebrengen, net zo belangrijk kunnen zijn bij het ontstaan van kanker. Met andere woorden, in plaats van structurele veranderingen in de ruggengraat van DNA, kunnen er moleculaire veranderingen zijn die de manier waarop de boodschap wordt gelezen of uitgedrukt, veranderen.
Niet-BRCA-genmutaties
BRCA-genmutaties zijn de meest bekende genetische afwijking die verband houdt met borstkanker, maar het is duidelijk dat er vrouwen zijn die op basis van hun familiegeschiedenis vatbaar zijn voor borstkanker, die negatief testen.
Een onderzoek uit 2017 wees uit dat BRCA-mutaties slechts 9 tot 29 procent van de erfelijke borstkanker vertegenwoordigden. Zelfs toen er werd getest op nog eens 20 tot 40 bekende mutaties, testte slechts 4 tot 11 procent van de vrouwen positief. Met andere woorden, 64 procent tot 86 procent van de vrouwen waarvan wordt vermoed dat ze erfelijke borstkanker hebben, is negatief getest op zowel BRCA-mutaties als 20 tot 40 andere.
Niet-BRCA1 / BRCA2 familiaire borstkanker
Onze kennis over genmutaties die het risico op borstkanker verhogen, is nog onvolledig, maar we weten nu dat er ten minste 72 genmutaties zijn die verband houden met erfelijke borstkanker. Deze mutaties (en andere die nog niet zijn ontdekt) worden verondersteld verantwoordelijk te zijn voor de 70 tot 90 procent van de erfelijke borstkankers die negatief testen op BRCA-genmutaties. Het acroniem BRCAX is bedacht om deze andere mutaties te beschrijven, wat staat voor niet- BRCA1 BRCA2-gerelateerde familiaire borstkanker.
72 Genetische mutaties die verband houden met erfelijke borstkankerDe onderstaande genetische afwijkingen verschillen in hun frequentie, de hoeveelheid risico die ermee gepaard gaat, het type borstkanker waarmee ze verband houden en andere kankers die verband houden met de mutaties.
De meeste van deze borstkankers zijn vergelijkbaar in kenmerken (zoals kankertype, oestrogeenreceptorstatus en HER2-status) met niet-erfelijke of sporadische borstkankers, maar er zijn uitzonderingen. Sommige mutaties zijn bijvoorbeeld sterker geassocieerd met triple negatieve borstkanker, waaronder mutaties in BARD1, BRCA1, BRCA2, PALB2, enRAD51D.
Variabiliteit binnen mutaties
Niet alle mensen met de volgende genmutaties zijn hetzelfde. Over het algemeen kunnen er honderden manieren zijn waarop deze genen worden gemuteerd. In sommige gevallen zal het gen eiwitten produceren die tumorgroei onderdrukken, maar de eiwitten zullen niet zo goed functioneren als het normale eiwit. Bij andere mutaties wordt het eiwit mogelijk helemaal niet geproduceerd.
BRCA (een kort overzicht ter vergelijking)
BRCA 1-genmutaties en BRCA2-genmutaties zijn beide geassocieerd met een verhoogd risico op het ontwikkelen van borstkanker, evenals enkele andere kankers, hoewel de twee enigszins verschillen in dat risico.
Gemiddeld zal 72 procent van de vrouwen met BRCA1-mutaties en 69 procent met gemuteerde BRCA2-genen op 80-jarige leeftijd borstkanker krijgen.
Bovendien kunnen de borstkankers die met deze mutaties zijn geassocieerd, verschillen. Borstkankers bij vrouwen met BRCA1-mutaties zijn waarschijnlijk drievoudig negatief. Ongeveer 75 procent is oestrogeenreceptornegatief, en ze zijn ook minder waarschijnlijk HER2-positief. Ze hebben ook meer kans op een hogere tumorgraad. Borstkankers bij vrouwen met BRCA2-mutaties zijn daarentegen vergelijkbaar met kankers bij vrouwen die geen BRCA-genmutatiedrager zijn.
ATM-gen (ATM Serine / Threonine Kinase)
Het ATM-gen codeert voor eiwitten die de groeisnelheid van cellen helpen regelen. Ze helpen ook bij het herstel van beschadigde cellen (cellen die DNA-schade hebben opgelopen door toxines) door enzymen te activeren die deze schade herstellen.
Degenen die twee exemplaren van het gemuteerde gen hebben, hebben een ongewoon autosomaal recessief syndroom dat bekend staat als ataxie-telangiectasia. Bij ataxie-telangiectasia verhogen de defecte eiwitten niet alleen het risico op kanker, maar resulteren ze er ook in dat sommige cellen in de hersenen te vroeg afsterven, wat resulteert in een progressieve neurodegeneratieve aandoening.
Mensen die slechts één gemuteerde kopie van het gen hebben (ongeveer 1 procent van de bevolking) hebben een levenslange kans van 20 tot 60 procent om borstkanker te ontwikkelen.
Men denkt dat mensen met deze mutatie op jonge leeftijd vatbaar zijn voor borstkanker en voor het ontwikkelen van bilaterale borstkanker.
Borstkankerscreening met borst-MRI's wordt aanbevolen vanaf de leeftijd van 40, en vrouwen kunnen preventieve borstamputaties overwegen.Mensen met één gemuteerd ATM-gen lijken ook vatbaar te zijn voor schildklier- en pancreaskanker en zijn gevoeliger voor straling.
PALB2
Mutaties in het PALB2-gen zijn ook een belangrijke oorzaak van erfelijke borstkanker. Het gen PALB2 codeert voor een eiwit dat in combinatie met het BRCA2-eiwit werkt om beschadigd DNA in cellen te herstellen. Over het algemeen is het levenslange risico op borstkanker met een PALB2-mutatie zo hoog als 58 procent, hoewel dit per leeftijd kan verschillen. Het risico is 8 keer tot 9 keer het gemiddelde voor vrouwen jonger dan 40 jaar, maar ongeveer 5 keer het gemiddelde voor vrouwen ouder dan 60.
Van degenen die één exemplaar van het gen dragen, zal 14 procent borstkanker krijgen op de leeftijd van 50 en 35 procent op de leeftijd van 70 (minder dan bij BRCA-mutaties).
Mensen met een PALB2-mutatie en borstkanker krijgen, lopen mogelijk een hoger risico om aan de ziekte te overlijden.
Mensen die twee exemplaren van het gemuteerde PALB2-gen erven, hebben een type Fanconi-anemie dat wordt gekenmerkt door een zeer laag aantal rode bloedcellen, witte bloedcellen en bloedplaatjes.
CHEK2
Het CHEK2-gen codeert voor een eiwit dat wordt geactiveerd wanneer er schade aan het DNA optreedt. Het activeert ook andere genen die betrokken zijn bij celherstel.
De levenslange risico's voor dragers van CHEK2-truncating-mutaties zijn 20 procent voor een vrouw zonder getroffen familielid, 28 procent voor een vrouw met een tweede graads familielid die is getroffen, 34 procent voor een vrouw met een eerstegraads familielid dat is getroffen, en 44 procent voor een vrouw met zowel een eerste- als een tweedegraads familielid.
Voor zowel mannen als vrouwen verhoogt het gen ook het risico op darmkanker en non-Hodgkin-lymfoom.
CDH1
Mutaties in CDH1 veroorzaken een aandoening die bekend staat als erfelijk maagkankersyndroom.
Mensen die dit gen erven, hebben een levenslang risico van maximaal 80 procent op het ontwikkelen van maagkanker en tot 52 procent op het ontwikkelen van lobulaire borstkanker.
Het gen codeert voor een eiwit (epitheliaal cadherine) dat cellen helpt om aan elkaar te kleven (een van de verschillen tussen kankercellen en normale cellen is dat kankercellen deze adhesiechemicaliën missen waardoor ze blijven plakken). Kankers bij mensen die deze mutatie erven, zullen eerder metastaseren.
PTEN
Mutaties in het PTEN-gen zijn een van de meest voorkomende mutaties van tumorsuppressorgenen. Het gen codeert voor eiwitten die de groei van cellen reguleren en helpt ook om cellen bij elkaar te houden.
Mutaties in het gen lijken het risico te vergroten dat kankercellen uit een tumor afbreken en uitzaaien. PTEN is geassocieerd met een syndroom dat PTEN-hamartoomtumorsyndroom wordt genoemd, evenals het Cowden-syndroom.
Vrouwen met een PTEN-mutatie hebben een levenslang risico op het ontwikkelen van borstkanker tot 85 procent, en hebben ook een verhoogd risico op goedaardige borstveranderingen zoals fibrocystische ziekte, adenose en intraductale papillomatose.
De mutaties houden ook verband met een verhoogd risico op baarmoederkanker (en goedaardige baarmoederfibromen), schildklierkanker, darmkanker, melanoom en prostaatkanker.
Niet aan kanker gerelateerde symptomen zijn onder meer een grote kopomvang (macrocefalie) en de neiging om goedaardige tumoren te vormen die bekend staan als hamartomen.
STK11
Mutaties in STK11 zijn geassocieerd met een genetische aandoening die bekend staat als het Peutz-Jegher-syndroom. STK11 is een tumorsuppressorgen dat betrokken is bij celgroei.
Naast een verhoogd risico op borstkanker (met een levenslang risico tot 50 procent), heeft het syndroom een verhoogd risico op veel kankers, waaronder darmkanker, alvleesklierkanker, maagkanker, eierstokkanker, longkanker, baarmoederkanker, en meer.
Niet-kankergerelateerde aandoeningen die verband houden met de mutatie zijn onder meer niet-kankerachtige poliepen in het spijsverteringskanaal en de urinewegen, sproeten in het gezicht en de binnenkant van de mond, en meer. Borstkankerscreening wordt vaak aanbevolen voor vrouwen vanaf hun twintigste, en vaak met MRI met of zonder mammogrammen.
TP53
Het TP53-gen codeert voor eiwitten die de groei van abnormale cellen stoppen.
Deze mutaties komen zeer vaak voor bij kanker, met verworven mutaties in het p53-gen worden gevonden bij ongeveer 50 procent van de kankers.
Erfelijke mutaties komen minder vaak voor en worden geassocieerd met aandoeningen die bekend staan als het Li-Fraumeni-syndroom of het Li-Fraumeni-achtige syndroom (dat een lager kankerrisico heeft). De meerderheid van de mensen die de mutatie erven, ontwikkelt kanker op de leeftijd van 60 jaar, en is naast borstkanker vatbaar voor het ontwikkelen van botkanker, bijnierkanker, alvleesklierkanker, darmkanker, leverkanker, hersentumoren, leukemie en meer. Het is niet ongebruikelijk dat mensen met de mutatie meer dan één primaire kanker ontwikkelen.
Er wordt aangenomen dat erfelijke mutaties in het p53-gen verantwoordelijk zijn voor ongeveer 1 procent van de gevallen van erfelijke borstkanker. Borstkankers die met de mutatie zijn geassocieerd, zijn vaak HER2-positief en hebben een hoge tumorgraad.
Lynch-syndroom
Lynch-syndroom of erfelijke niet-polyposis colorectale kanker wordt geassocieerd met mutaties in verschillende genen, waaronder PMS2, MLH1, MSH2, MSH6 en EPCAM.
Met name PMS2 is in verband gebracht met het dubbele risico op borstkanker. Het gen functioneert als een tumoronderdrukkend gen, dat codeert voor een eiwit dat beschadigd DNA herstelt.
Naast borstkanker hebben deze mutaties een hoog risico op kanker van de dikke darm, eierstok, baarmoeder, maag, lever, galblaas, dunne darm, nieren en hersenen.
Andere mutaties
Er zijn verschillende andere genmutaties die verband houden met een verhoogd risico op het ontwikkelen van borstkanker, en de verwachting is dat er in de nabije toekomst meer zullen worden ontdekt. Enkele hiervan zijn:
- BRIP1
- BARD1
- MRE11A
- NBN
- RAD50
- RAD51C
- SEC23B
- BLM
- MUTYH
Borstkanker en genetische tests
Op dit moment zijn testen beschikbaar voor BRCA-genmutaties, evenals mutaties ATM, CDH1, CHEK2, MRE11A, MSH6, NBN, PALB2, PMS2, PTEN, RAD50, RAD51C, SEC23B en TP53, waarbij dit gebied naar verwachting zal uitbreiden dramatisch in de nabije toekomst.
Het beschikbaar hebben van deze tests roept echter veel vragen op. Wie kan er bijvoorbeeld erfelijke borstkanker hebben en wie moet er worden getest? Wat moet u doen als u positief test op een van deze genen?
Idealiter mogen testen alleen worden uitgevoerd met de begeleiding en hulp van een genetisch consulent. Hiervoor zijn twee redenen.
Een daarvan is dat het verwoestend kan zijn om te vernemen dat u een mutatie draagt die uw risico kan verhogen, en de begeleiding van iemand die op de hoogte is van de aanbevolen behandeling en screening is van onschatbare waarde.
Zoals eerder opgemerkt, brengen sommige mutaties een hoog risico met zich mee en andere een veel lager risico. Sommige mutaties kunnen eerder in het leven zorgen baren (bijvoorbeeld in de twintig), terwijl voor andere misschien geen vroege screening nodig is. Een genetisch consulent kan u helpen te ontdekken wat momenteel wordt aanbevolen met betrekking tot het screenen op uw specifieke mutatie, rekening houdend met eventuele andere risicofactoren die u mogelijk heeft.
De andere reden waarom erfelijkheidsadvies zo belangrijk is, is dat u een aanzienlijk risico loopt op het krijgen van borstkanker, zelfs als uw tests negatief zijn. Er is nog veel te leren, en een genetisch consulent kan u helpen om naar uw familiegeschiedenis te kijken om te zien of u ondanks negatieve tests een hoog risico loopt, en de screening dienovereenkomstig plannen.
Genetische tests voor borstkankerOndersteuning bij erfelijke borstkanker
Net zoals mensen bij wie borstkanker is vastgesteld, ondersteuning nodig hebben, hebben degenen die genen dragen die het risico verhogen, ondersteuning nodig. Gelukkig zijn er organisaties die zich specifiek richten op het ondersteunen van mensen in deze situatie.
Eén organisatie, FORCE, wat een afkorting is voor Facing Our Risk of Cancer Empowered, biedt een hulplijn, mededelingenbord en informatie voor degenen die te maken hebben met erfelijke kanker.
Andere organisaties en ondersteunende gemeenschappen zijn beschikbaar om mensen te helpen omgaan met de beslissingen met betrekking tot de diagnose van erfelijke borstkanker.
De term "previvor" werd bedacht door FORCE om mensen te beschrijven die een aanleg voor borstkanker overleven. Als dit de situatie is waarmee u wordt geconfronteerd, bent u niet de enige, en met de hashtag #previvor kunt u vele anderen vinden op Twitter en andere sociale media.
Een woord van Verywell
Het kan overweldigend zijn om meer te weten te komen over de vele verschillende genmutaties die het risico op borstkanker verhogen naast BRCA-mutaties, maar deze "andere" mutaties zijn van aanzienlijk belang, wetende dat BRCA-mutaties verantwoordelijk zijn voor een relatieve minderheid van familiaire borstkanker. Tegelijkertijd staat de wetenschap die naar erfelijke borstkanker kijkt nog in de kinderschoenen en valt er nog veel te leren. Als je je zorgen maakt, heb je misschien een mutatie of heb je geleerd dat je dat doet, dan is het handig om zoveel mogelijk te leren. Erfelijke kankerorganisaties zoals FORCE kunnen u niet alleen voorzien van meer informatie, maar kunnen u ook helpen contact te leggen met anderen die voor een reis staan met soortgelijke vragen en zorgen.