
Inhoud
- Soorten niet-spierinvasieve blaaskanker
- NMIBC-symptomen
- Oorzaken
- Diagnose
- Behandeling
- Een woord van Verywell
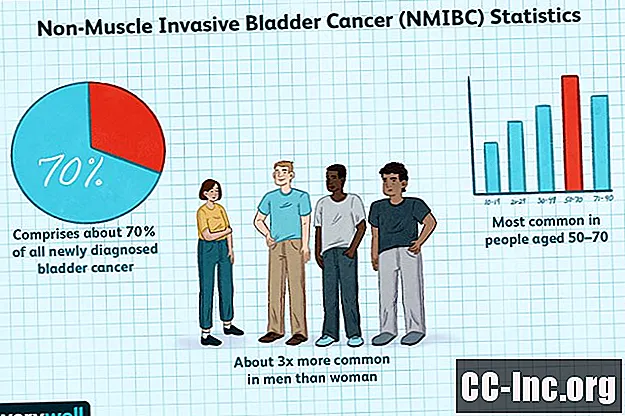
Blaaskanker als groep zijn de meest voorkomende soorten kanker waarbij de urinewegen betrokken zijn. Van de nieuw gediagnosticeerde mensen met blaaskanker heeft ongeveer 70% NMIBC. Blaaskanker komt ongeveer drie keer vaker voor bij mannen dan bij vrouwen. Het komt het meest voor bij mensen van 50-70 jaar.
Soorten niet-spierinvasieve blaaskanker
NMIBC kan worden opgesplitst in kleinere kankersubtypen. Deze geven meer informatie over de specifieke kenmerken van uw NMIBC.
Kankerstadium
De verschillende stadia van NMIBC geven details over het uiterlijk, de grootte en de waarschijnlijkheid van de kanker om zich te verspreiden en op bepaalde therapieën te reageren.
Uw kanker kan worden geclassificeerd als stadium Ta (papillair) als het vingervormige uitsteeksels heeft en alleen de binnenste blaaslaag omvat die zich direct naast de urine bevindt. Dit is het meest voorkomende subtype. Als de kanker de laag eronder reikt, wordt deze meestal geclassificeerd als T1. Een derde type is 'carcinoma in situ'. De cellen zien er abnormaler uit en het uiterlijk is roodachtig en plat, maar ze dringen niet dieper binnen.
Mensen met NMIBC hebben per definitie geen kanker in een hoger stadium, omdat de kanker zich niet heeft uitgezaaid naar nabijgelegen weefsels of lymfeklieren.
Kankergraad
Mogelijk ontvangt u ook informatie over de graad van uw kanker. Het cijfer geeft informatie over hoe normaal de cellen onder een microscoop lijken. Cellen die er erg ongeorganiseerd en abnormaal uitzien, veroorzaken eerder problemen. Een hoger cijfer wordt gegeven aan cellen die er abnormaler uitzien.
De Wereldgezondheidsorganisatie onderscheidt laagwaardige en hoogwaardige NMIBC-kwaliteiten. Hoogwaardige NMIBC zal na behandeling waarschijnlijker terugkeren of het omliggende weefsel binnendringen in vergelijking met laaggradige NMIBC.
Wellicht leert u over andere specifieke kenmerken van uw MNIBC-laesie die ook verband houden met uw graad. Als u bijvoorbeeld een urotheelpapillomaklasse van MNIBC heeft, is de laesie goedaardig en is het zeer onwaarschijnlijk dat deze problemen veroorzaakt. Als uw graad daarentegen 'hooggradig papillair urotheelcarcinoom' is, is dat een serieuzere vorm van NMIBC.
Risicogroeperingen
Sommige mensen karakteriseren NMIBC ook verder in categorieën met een laag risico, gemiddeld risico en hoog risico, op basis van graad, stadium en andere factoren. Degenen in de groep met het hoogste risico hebben het grootste risico op terugkeer van kanker, progressie, en de dood. Over het algemeen hebben mensen met de diagnose NMIBC een lager risico op overlijden en slechte resultaten in vergelijking met mensen bij wie de diagnose MIBC in eerste instantie is gesteld.
NMIBC-symptomen
Het meest voorkomende eerste symptoom van NMIBC is het verschijnen van bloed in uw urine. Dit is pijnloos en het bloed is mogelijk niet altijd aanwezig. Ongeveer 85% van de mensen met blaaskanker krijgt dit symptoom. Sommige mensen kunnen ook kleine hoeveelheden bloed in de urine hebben die niet met het blote oog zichtbaar zijn.
Enkele andere mogelijke symptomen zijn:
- Sterk gevoel dat u moet plassen, ook al is uw blaas niet vol
- Vaker moeten plassen
- Pijn bij het plassen
- Het gevoel hebben dat u niet alle urine uit uw blaas kunt krijgen
- Zwakke of onderbroken urinestraal
Het is echter belangrijk op te merken dat sommige mensen met NMIBC helemaal geen symptomen zullen opmerken. Deze symptomen kunnen ook worden gevonden bij andere medische aandoeningen die niets met blaaskanker te maken hebben, dus het is belangrijk om niet te snel conclusies te trekken.
Oorzaken
De oorzaken van kanker zijn complex, en dit omvat ook NMIBC. NMIBC ontwikkelt zich als gevolg van een verscheidenheid aan specifieke genetische mutaties die in de cellen in dit deel van het lichaam kunnen voorkomen. Deze verworven mutaties zijn niet aanwezig vanaf de geboorte, maar komen als een reeks 'genetische treffers' wanneer een specifiek deel van het DNA beschadigd raakt. Wanneer specifieke genen beschadigd raken, zijn ze mogelijk niet in staat om de celdeling, replicatie en andere functies te reguleren zoals ze dat normaal zouden doen. Naarmate ze meer genetische veranderingen verwerven, gaan deze cellen zich steeds abnormaler gedragen, en begin aangrenzend weefsel binnen te vallen.
Bepaalde omgevingsfactoren vergroten de kans dat iemand de genetische schade krijgt die uiteindelijk tot kanker zal leiden. Dit worden kankerverwekkende stoffen genoemd. We weten bijvoorbeeld dat roken het risico op blaaskanker verdrievoudigt. Dit risico neemt af nadat iemand stopt met roken, maar het wordt jarenlang niet normaal. Mensen lopen ook een groter risico op kankerherhaling als ze na de eerste behandeling blijven roken.
Mensen die in bepaalde industrieën werken, hebben ook een hoger risico om NMIBC of een andere blaaskanker te krijgen. Blootstelling aan stoffen als anilinekleurstoffen en benzidineverbindingen kan het risico vergroten. Dit verhoogt het risico voor mensen die werkzaam zijn in sectoren als drukkerijen, ijzer- en aluminiumverwerking en gas- en teerproductie.
Chronische irritatie van de blaas verhoogt ook het risico. Dit kan bijvoorbeeld gelden voor mensen met langdurige urinekatheters, terugkerende urineweginfecties of blaasstenen, of voor mensen die in het verleden chemotherapie hebben ondergaan. Sommige mensen krijgen echter NMIBC, zelfs als ze geen bekende risicofactoren voor de ziekte hebben, en veel mensen met deze risicofactoren krijgen de ziekte nooit.
Mensen die iemand in hun familie hebben gehad met blaaskanker, lopen ook een hoger risico. Dit kan te wijten zijn aan variaties in bepaalde genen die het risico enigszins verhogen. Het kan ook te wijten zijn aan gedeelde milieublootstellingen (zoals roken).
In zeldzame gevallen treedt NMIBC op als gevolg van het erven van een genetisch syndroom dat een verhoogd risico op kanker geeft. Mensen met het Lynch-syndroom hebben bijvoorbeeld een sterk verhoogd risico om bepaalde vormen van kanker te krijgen, waaronder NMIBC.
Diagnose
Een standaard medische geschiedenis en klinisch onderzoek vormen de diagnostische uitgangspunten. Dat omvat vaak een rectaal en prostaatonderzoek voor mannen en een recto-vaginaal onderzoek voor vrouwen.
Mogelijk moet u ook uw urinemonsters laten analyseren. Dit kan andere mogelijke oorzaken van uw symptomen helpen elimineren en aanwijzingen geven over mogelijke blaaskanker. Door deze cellen onder een microscoop te bekijken, kunt u meer informatie krijgen over de aard van uw ziekte. Uw urine kan ook worden geanalyseerd op bepaalde eiwitmarkers die vaak worden aangetroffen bij mensen met blaaskanker.
Soms kan echografie van de nieren en blaas een nuttige volgende stap zijn als u merkt dat er bloed in uw urine zit.
Als uw arts zich zorgen maakt over blaaskanker vanwege deze aanwijzingen, heeft u een cystoscopisch onderzoek nodig. Helaas is dit een ietwat ongemakkelijke procedure. Tijdens cystoscopie brengt uw arts een lange holle buis in uw urethra en in uw blaas. Dit kan meestal worden gedaan op het kantoor van uw arts. Tijdens cystoscopie kan uw arts uw blaas bekijken en kleine weefselmonsters nemen die in een laboratorium verder kunnen worden geanalyseerd. Door middel van deze analyses kunt u zien of u NMIBC heeft en welk subtype u mogelijk heeft.
In sommige gevallen is verdere beeldvorming nodig om meer informatie te krijgen over de omvang van uw kanker. Dit kan computertomografie-urografie, intraveneus urogram of bekken- en abdominale magnetische resonantiebeeldvorming (MRI) zijn.
Behandeling
De huidige standaardbehandeling voor de meeste mensen met NMIBC is een therapie genaamd TURBT (transurethrale resectie van blaastumor). Deze behandeling verwijdert alle zichtbare kanker en kan meer informatie geven over de vraag of de kanker zich heeft verspreid. De monsters kunnen ook verder worden geanalyseerd, wat meer informatie oplevert over de specifieke kenmerken van de kanker Sommige mensen hebben na hun eerste een aanvullende TURBT-procedure nodig. Dit kan bijvoorbeeld worden aanbevolen voor mensen met tumoren van hogere kwaliteit.
TURBT gaat vaak gepaard met een behandeling die wordt gegeven door middel van intravesicale therapie. Intravesicale therapie betekent alleen dat het medicijn wordt ingebracht via een zachte katheter die rechtstreeks naar de binnenkant van uw blaas leidt. Dat helpt de behandeling de getroffen gebieden te bereiken zonder de andere cellen van uw lichaam te beïnvloeden. Intravesicale therapie kan de kans verkleinen dat de kanker terugkomt.
Mitomycine C (MMC) is een mogelijke optie voor intravesicale therapie. Het is in deze context de meest gebruikte vorm van chemotherapie.
Voor NMIBC met een gemiddeld en hoog risico bevelen clinici vaak intravesicale therapie van BCG (Bacillus Calmette-Guerin) aan, een soort immunotherapie die is afgeleid van een kiem die verwant is aan degene die tuberculose veroorzaakt. BCG helpt het immuunsysteem aan te zetten, zodat deze cellen de kankercellen aanvallen. Afhankelijk van de situatie krijgt u mogelijk slechts één intravesicale therapie of heeft u meerdere behandelingen gedurende meerdere maanden.
Mensen met NMIBC hebben ook vervolgcystoscopie nodig om ervoor te zorgen dat de kanker niet terugkomt. Helaas keert de kanker bij veel mensen met NMIBC na behandeling terug. Vaak komt het ongeveer zes maanden tot een jaar later terug in hetzelfde stadium van kanker. Op dat moment heeft u mogelijk verdere therapie nodig om de ziekte onder controle te krijgen, misschien met een ander soort intravesicale behandeling of bestraling.
Als deze vervolgbehandelingen niet werken, kan het zijn dat u uiteindelijk een operatie nodig heeft om de blaas te verwijderen (cystectomie). Cystectomie is meestal ook nodig voor mensen die kanker krijgen die de spierwand binnendringt of zich breder over het lichaam verspreidt. Ongeveer 10% tot 15% van de mensen met NMIBC ontwikkelt uiteindelijk dit soort kanker.Deze personen hebben meestal andere behandelingen nodig, zoals aanvullende chemotherapie en immunotherapie.
Bij mannen omvat cystectomie meestal het volledig verwijderen van de blaas, evenals de prostaat en zaadblaasjes. Bij vrouwen is het meestal nodig om de blaas, baarmoeder, eierstokken en een deel van de vagina te verwijderen.Tijdens de procedure creëert de chirurg een nieuwe route voor urine om het lichaam te verlaten in een proces dat urine-omleiding wordt genoemd. Afhankelijk van het exacte type operatie, kunt u daarna relatief normaal urineren. In andere gevallen moet u mogelijk een katheter gebruiken om uw urine zelf af te voeren of een zak buiten uw lichaam hebben die uw urine opvangt.
Sommige mensen met NMIBC reageren erg goed op de behandeling en ervaren geen follow-up symptomen. Maar zelfs met de beste beschikbare behandelingen, sterven sommige mensen aan de ziekte. Onderzoekers onderzoeken actief veel verschillende behandelingsmodaliteiten om meer mensen te helpen herstellen van NMIBC en een kwalitatief hoogstaand leven te leiden.
Een woord van Verywell
Een diagnose van NMIBC kan uw wereld op zijn kop zetten. Het is eng om te horen dat u een levensveranderende en mogelijk fatale ziekte heeft. Leren over de mogelijke behandelingsopties kan ook ontmoedigend zijn. Maar veel mensen doen het redelijk goed met de behandeling. Het is gemakkelijker dan ooit om via NMIBC te netwerken met andere personen om te leren van hun ervaringen. U moet contact opnemen met anderen om de ondersteuning te krijgen die u nodig heeft. Aarzel niet om de tijd te nemen die u nodig heeft om al uw vragen met uw medische zorgverlener te bespreken.