Inhoud
Een diagnose van prostaatkanker wordt vaak eerst vermoed wanneer een screeningstest zoals een serum-PSA of digitaal rectaal onderzoek abnormaal is. Diagnostische tests kunnen dan een MRI- of MRI-TRUS-fusie met gerichte biopsie of een echogeleide willekeurige 12-core biopsie omvatten.Op basis van biopsieresultaten wordt een Gleason-score gebruikt om de agressiviteit van de tumor te beschrijven.
Verdere tests, zoals een CT-scan, MRI, botscan of PET-scan, kunnen worden uitgevoerd om de tumor nauwkeurig in kaart te brengen. Aangezien prostaatkankers sterk kunnen verschillen in hun neiging tot groei of verspreiding, is stadiëring belangrijk bij het kiezen van de beste behandelingen, het bepalen van het risico op herhaling en het schatten van de prognose van de ziekte.
Auditie
De overgrote meerderheid van prostaatkankers wordt ontdekt tijdens screeningstests voordat er tekenen en symptomen optreden. De twee belangrijkste screeningstests zijn de prostaatspecifieke antigeentest (PSA) en het digitale rectale onderzoek, die het beste samen worden gebruikt; geen van deze tests mag alleen worden gebruikt.
Over het algemeen wordt screening aanbevolen voor mannen vanaf de leeftijd van 50, hoewel dit een gebied van actief debat is.
Mannen met risicofactoren voor prostaatkanker, zoals een familiegeschiedenis van de ziekte, wordt meestal geadviseerd om eerder te beginnen met testen.
Screeningtests kunnen geen diagnose stellen van prostaatkanker, maar laten artsen liever weten of verder onderzoek nodig is om de ziekte op te sporen.
Prostaatspecifiek antigeen (PSA) testen
De PSA-test is een eenvoudige bloedtest die het niveau van prostaatspecifiek antigeen in het bloed bepaalt. PSA is een eiwit dat wordt uitgescheiden door prostaatcellen en is zeer specifiek voor prostaatweefsel.
Het is geen perfecte test omdat er andere oorzaken zijn voor verhoogde niveaus dan prostaatkanker, zoals goedaardige prostaathyperplasie (BPH) en prostatitis, en PSA-waarden nemen ook van nature toe met de leeftijd. Evenzo kunnen sommige mannen met prostaatkanker hebben normale PSA-tests en sommige medicijnen voor BPH, evenals obesitas, kunnen verlaagde PSA-niveaus veroorzaken.
Er zijn PSA-bereiken die als normaal en hoog worden beschouwd, maar de belangrijkste factor bij het interpreteren van de test (tenzij deze erg hoog is) is een verandering in de waarde in de loop van de tijd.
Met andere woorden, een PSA-niveau dat toeneemt, is vaak zinvoller dan de absolute waarde van de test.
In het verleden werd een willekeurige cutoff van 4 nanogram per milliliter (ng / ml) gebruikt om normale en mogelijk abnormale PSA-niveaus te scheiden. Dat gezegd hebbende, meer dan de helft van de keren dat een niveau hoger is dan 4, is de oorzaak niet kanker. Evenzo kan prostaatkanker aanwezig zijn, zelfs bij een niveau van minder dan 4 ng / ml.
Variaties op PSA zijn onder meer:
- PSA-snelheid: Dit getal beschrijft de verandering in PSA in de loop van de tijd, en een snelle toename van deze waarde duidt op kanker. Het is niet bekend hoe nuttig deze test op dit moment is.
- Gratis PSA: Vrij PSA is het percentage PSA in het bloed dat niet aan eiwitten is gebonden. Als het resultaat minder is dan 10%, is de kans groter dat de tumor kanker is; als het resultaat groter is dan 25%, is de kans groter dat de tumor goedaardig is. Helaas vallen veel niveaus tussen de 10% en 25%, en de significantie van deze waarden is onbekend.
- PSA-dichtheid: Dit getal vergelijkt de PSA met de grootte van de prostaat op echografie of MRI, met een hogere PSA-dichtheid die eerder kanker is. De test is echter tamelijk onpraktisch omdat er een echografie van de prostaat voor nodig is.
- Leeftijdspecifieke PSA: Deze test onderscheidt verwachte PSA-waarden op basis van leeftijd, maar kan sommige prostaatkankers missen.
- Pro-PSA: Deze test kan helpen onderscheid te maken tussen een PSA van 4 tot 10 die verband houdt met prostaatkanker en een niveau dat te wijten is aan BPH. Het kan handig zijn om te beslissen of een biopsie nodig is.
Digitaal rectaal onderzoek (DRE)
Bij een digitaal rectaal onderzoek (DRE) brengt een arts een gehandschoende, gesmeerde vinger in het rectum om de prostaatklier te palperen en te controleren op knobbels, hardheid of gevoeligheid. Aangezien de prostaatklier vlak voor het rectum ligt, prostaat is redelijk gemakkelijk te palperen met deze benadering.
Hoewel de procedure enigszins ongemakkelijk kan zijn en het gevoel kan hebben dat u moet plassen, is het erg belangrijk om deze test samen met de PSA te gebruiken.
Tumormarkers
Tests om biomarkers te detecteren kunnen ook worden gebruikt voor screening, hoewel ze niet als routine worden beschouwd. Biomarkers zijn stoffen die worden aangemaakt door prostaatkanker zelf of door het lichaam als er prostaatkanker aanwezig is. Twee van deze tests omvatten de 4K-score en de prostaatgezondheidsindex (PHI); tests die kunnen worden gebruikt om te voorspellen welke mannen prostaatkanker of risicovolle prostaatkanker kunnen krijgen.
Controverse en risico's
In de afgelopen jaren is er veel controverse rond screening geweest, omdat men denkt dat PSA-testen resulteren in een aanzienlijke overdiagnose en overbehandeling van de ziekte.
Dat gezegd hebbende, blijft prostaatkanker de tweede belangrijkste oorzaak van aan kanker gerelateerde sterfgevallen bij mannen, en de ziekte is mogelijk gemakkelijker te behandelen in de eerdere stadia van de ziekte.
Een recensie uit 2018 gepubliceerd in JAMA voor de U.S. Preventive Services Task Force concludeerde dat PSA-screening mei sterfgevallen als gevolg van prostaatkanker verminderen, maar met het risico op vals-positieve resultaten, biopsiecomplicaties en overdiagnose. Het is op dit moment niet zeker of er voordelen zijn voor de actieve behandeling van prostaatkanker op de lange termijn die door PSA-screening worden gedetecteerd, maar Het is bekend dat vervolgtesten (gerichte of willekeurige biopsieën) en behandelingen aanzienlijke risico's kunnen opleveren, zoals ziekenhuisopname en respectievelijk urine- of seksuele bijwerkingen.
Voer hierover een open gesprek met uw arts en uw eigen testschema in relatie tot uw algehele risicoprofiel.
Prostaatkanker Doctor Discussiegids
Download onze afdrukbare gids voor uw volgende doktersafspraak om u te helpen de juiste vragen te stellen.

Tests en procedures
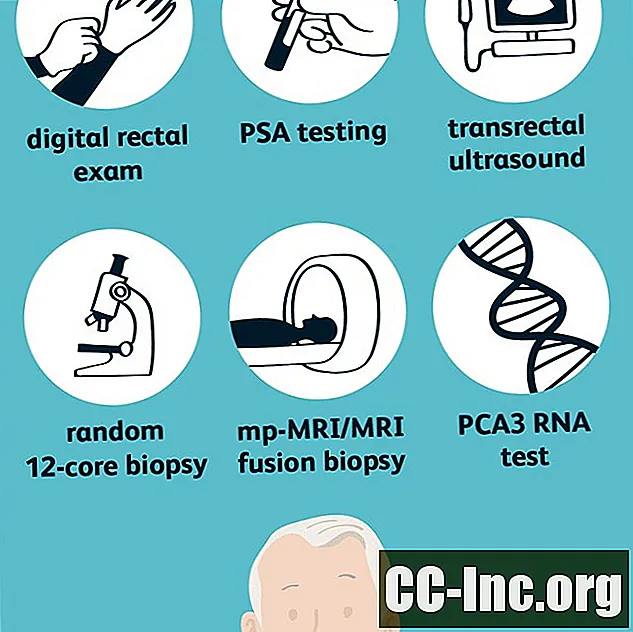
Als een screeningstest (PSA en / of DRE) abnormaal is, kan nader onderzoek met diagnostische tests nodig zijn om te bepalen of er daadwerkelijk sprake is van prostaatkanker en, zo ja, de agressiviteit van de kanker. Opties zijn onder meer:
Transrectale echografie (TRUS)
Een transrectale echografie (TRUS) kan worden gebruikt om afwijkingen te identificeren Deze benadering kan alleen worden gebruikt om de PSA-dichtheid te berekenen of in combinatie met MRI om de gebieden te bepalen die moeten worden gebiopteerd. Bij een transrectale echografie wordt een klysma gegeven en wordt een dunne, gesmeerde ultrasone sonde in het rectum ingebracht. Geluidsgolven worden afgegeven aan de prostaat (die direct voor het rectum ligt) en er wordt een afbeelding van de prostaatklier gegenereerd. Ongemak is meestal mild en bestaat uit een vol gevoel in het rectum. Als een TRUS abnormaal is, is nog steeds een biopsie nodig om te bepalen of regio's die abnormaal lijken, daadwerkelijk kanker zijn.
Willekeurige 12-core biopsie
Een willekeurige 12-core biopsie kan worden uitgevoerd als een PSA aanhoudend abnormaal is, of als er abnormaliteiten worden gevoeld op een DRE of gezien op TRUS. Bij deze procedure worden monsters genomen uit 12 willekeurige gebieden in de prostaatklier en onder de microscoop bekeken om te bepalen of prostaatkankercellen aanwezig zijn.
De procedure wordt meestal poliklinisch uitgevoerd. De praktijken variëren, maar mannen worden vaak 24 uur voor de test op een helder vloeibaar dieet geplaatst en krijgen een uur of twee voor de procedure een klysma. Terwijl ze op hun linkerzij liggen met een volle blaas, wordt het gebied van het rectum waar de biopsieën worden gedaan plaatselijk verdoofd met lidocaïne. Een dunne echografie wordt in het rectum ingebracht om de prostaat tijdens de procedure te visualiseren. Nadat de anesthesie heeft gewerkt, worden 12 tot 14 monsters genomen door dunne, holle naalden in de prostaatklier te steken. De procedure duurt ongeveer 20 tot 30 minuten.
Mannen kunnen een paar dagen na de procedure enige rectale pijn ervaren. Sommige mannen krijgen ook een paar dagen last van lichte bloedingen of merken bloedvlekken in hun ontlasting, urine of sperma. Warme weken en kompressen kunnen enkele van de ongemakken verlichten.
De resultaten zullen een paar dagen later beschikbaar zijn en kunnen persoonlijk of telefonisch worden besproken.
Multiparametrische MRI (mp-MRI)
Aangezien willekeurige biopsieën sommige kankergebieden kunnen missen en onbedoeld normale weefsels kunnen verwijderen, zijn modificaties van de bovenstaande biopsietechniek ontwikkeld.
Multiparametrische MRI (mp-MRI) is een speciaal type MRI dat wordt gebruikt om afwijkingen in prostaatweefsel op te sporen. De procedure is vergelijkbaar met de willekeurige 12-core biopsie, maar er wordt eerst een MRI uitgevoerd om verdachte regio's te bepalen. Biopsieën zijn dan beperkt tot deze abnormaal voorkomende regio's, wat bekend staat als een gerichte biopsie.
Men denkt dat deze aanpak het risico op overdiagnose en overbehandeling van prostaatkanker kan helpen verminderen. Deze procedure is niet in alle kankercentra beschikbaar en vereist gespecialiseerde beroepsopleiding in de gezondheidszorg.
MRI-fusiebiopsie
Een MRI-fusiebiopsie is vergelijkbaar met de multiparametrische MRI, maar er wordt een combinatie van MRI en transrectale echografie (TRUS) gebruikt om naar abnormale gebieden in de prostaat te zoeken. Evenzo wordt gedacht dat selectieve biopsieën worden gedaan op basis van de op deze manier verkregen informatie, de nauwkeurigheid van de diagnose zal verbeteren. Net als bij multiparametrische MRI is de procedure niet overal beschikbaar en vereist gespecialiseerde professionele training.
Prostaatkanker Gene 3 (PCA3) RNA-test
Bij mannen ouder dan 50 jaar, als een PSA aanhoudend verhoogd is maar een biopsie geen kanker aan het licht brengt, kan het genetische testgen 3 (PCA3) RNA worden aanbevolen. Deze test meet de verhouding van PCA3-RNA tot PSA-RNA in de urine. Als de test verhoogd is, kan een herhalingsbiopsie worden aanbevolen.
Staging-tests
De bovenstaande tests kunnen een diagnose van prostaatkanker bevestigen, maar vertellen artsen niet hoe agressief de tumor is of hoe ver deze is uitgezaaid. Houd er rekening mee dat veel prostaatkankers niet agressief zijn en nooit een probleem zouden veroorzaken als ze alleen worden gelaten. Gleason-score wordt gedaan om de agressiviteit van een tumor te beschrijven, en laboratorium- en beeldvormende tests kunnen worden gedaan om te zoeken naar enig bewijs van verspreiding.
Gleason-score beoordelen
Om de Gleason-score te bepalen, krijgen de prostaatkankercellen in twee verschillende delen van de tumor elk een cijfer tussen 3 en 5 op basis van hun uiterlijk onder de microscoop.
Een score van 3 betekent dat de cellen veel lijken op normale prostaatkankercellen (goed gedifferentieerd); een score van 5 betekent dat de cellen er zeer abnormaal uitzien (slecht gedifferentieerd).
De twee scores in de twee biopsieën worden gecombineerd om de uiteindelijke Gleason-score te bepalen:
- Gleason 6:Een score van 6 definieert laaggradige kanker waarbij de cellen veel op normale prostaatcellen lijken. Het is onwaarschijnlijk dat deze tumoren zullen groeien of zich verspreiden.
- Gleason 7: Deze tumoren worden beschouwd als kankers van gemiddelde kwaliteit en de cellen zien er matig abnormaal uit.
- Gleason 8 tot 10: Deze tumoren worden beschouwd als hoogwaardige kankers en de cellen zien er heel anders uit dan normale prostaatcellen. Deze tumoren hebben meer kans om te groeien en zich te verspreiden.
Op basis van deze scores worden prostaatkankers vaak in groepen geplaatst die graden worden genoemd, en deze graden worden meegenomen in de stadiëring (hieronder).
- Cijfergroep 1: Gleason 6 tumoren
- Leerjaar groep 2:Gleason 7-tumoren (3 + 4 = 7). Deze bestaan uit voornamelijk goedgevormde klieren.
- Cijfergroep 3:Omvat een ander type Gleason 7-tumoren (4 + 3 = 7). Deze bestaan voornamelijk uit slecht gevormde klieren.
- Leerjaar groep 4:Gleason 8-tumoren
- Leerjaargroep 5: Gleason 9 en Gleason 10 tumoren
Op basis van de Gleason-score kunnen verdere tests worden uitgevoerd om de tumor verder te stadia.
Prostaatkanker verspreidt zich meestal eerst naar de weefsels direct grenzend aan de prostaat, inclusief de zaadblaasjes, het rectum, de blaas en de lymfeklieren.
Prostaatkanker heeft ook een zeer sterke neiging om zich naar de botten te verspreiden.
Dit komt het meest voor in de onderrug, het bekken en de bovenbenen, hoewel prostaatkanker zich overal in het lichaam naar botten kan verspreiden.
Labotests
Naast PSA-spiegels die bij stadiëring zijn inbegrepen, kan een alkalische fosfatase-bloedspiegel worden uitgevoerd samen met beeldvormende tests, aangezien deze bloedtest verhoogd kan zijn als botmetastasen aanwezig zijn.
Beeldvormingstests
Er kunnen beeldvormende tests worden uitgevoerd om de verspreiding van prostaatkanker naar nabijgelegen weefsels te zoeken, evenals weefsels op afstand, zoals bot. Deze tests zijn vaak niet nodig voor vroege prostaatkanker of die met lage Gleason-scores (zie hieronder). Tests kunnen zijn:
- MRI: Een MRI kan nuttig zijn om te bepalen of kanker zich heeft verspreid naar de zaadblaasjes, lymfeklieren of andere regio's.
- CT-scan: CT wordt minder vaak gebruikt dan MRI, maar kan nuttig zijn bij het zoeken naar betrokkenheid van de lymfeklieren.
- Botten scan: Bij een botscan wordt een radioactieve tracer in de bloedbaan geïnjecteerd en wordt er beeldvorming gedaan om te zoeken naar opname in botten die botmetastasen kunnen betekenen.
- PET-scan: Een klassieke positronemissietomografie (PET-scan) 18-F-fluorodeoxyglucose (FDG) is van beperkt nut bij de behandeling van prostaatkanker, aangezien de opname van FDG bij prostaatkanker zeer variabel is. Fluciclovine F-18 (Axumin) kan worden gebruikt bij mannen met een vermoedelijk recidief van prostaatkanker.
Gene testen
Onlangs zijn gentests een rol gaan spelen bij het bepalen van de agressiviteit van sommige prostaatkankers. Voorbeelden van mutaties die verband houden met zowel een verhoogd risico op het ontwikkelen van prostaatkanker als een grotere kans dat een gediagnosticeerde prostaatkanker agressief zal zijn, zijn onder meer BRCA2-genmutaties, mutaties in BRCA1, ATM, CHEK2, NBD en meer. Er zijn een aantal panelen beschikbaar die testen op verschillende van deze mutaties, waaronder Oncotype Dx, ProstaVysion, Prolaris, Test en Decipher.
Op dit moment worden gentesten vaak gedaan voor mensen met een familiegeschiedenis van prostaatkanker of voor degenen die worden behandeld in een van de grotere onderzoeksgerichte kankercentra, maar het is waarschijnlijk dat deze tests gemeengoed zullen worden bij zowel de diagnose als de stadiëring. van de ziekte in de toekomst.
Stadia
Zodra een prostaatkanker is gediagnosticeerd en er tests zijn uitgevoerd om de omvang van de kanker te evalueren en te zoeken naar verspreiding, krijgt de kanker een stadium toegewezen op basis van de graad van de kanker, PSA-niveaus en de omvang van de kanker.
TNM enscenering
Zoals bij veel andere kankers, kan TNM-stadiëring van prostaatkanker helpen om de meest geschikte behandelingen te bepalen en de prognose te voorspellen. In dit systeem staat T voor de tumor, N staat voor lymfeklieren en M staat voor metastasen, met cijfers die volgen op deze letters die de mate van verspreiding beschrijven.
Klinische TNM-stadiëring
Bij klinische stadiëring wordt T opgesplitst in:
T0: Bij T0-tumoren is er geen bewijs van een tumor in de prostaatklier.
T1: Deze tumoren worden vaak "per ongeluk" ontdekt wanneer een operatie aan de prostaatklier wordt uitgevoerd om een andere reden, zoals BPH of een naaldbiopsie voor een verhoogde PSA, en er worden geen afwijkingen opgemerkt bij een digitaal rectaal onderzoek of beeldvormende onderzoeken. Deze zijn onderverdeeld in:
- T1a: De tumor wordt aangetroffen in minder dan 5% van het prostaatweefsel.
- T1b: De tumor wordt gevonden in meer dan 5% van het prostaatweefsel.
- T1c: De tumor wordt gevonden tijdens een naaldbiopsie die wordt uitgevoerd vanwege een verhoogde PSA.
T2: De tumor is groot genoeg om tijdens een rectaal onderzoek te worden gevoeld, maar is niet uitgezaaid buiten de prostaat. Dit is onderverdeeld in:
- T2a: De tumor is slechts in de helft van één zijde van de prostaat aanwezig.
- T2b: De tumor omvat meer dan de helft van de ene kant van de prostaat, maar niet de andere kant.
- T2c: De tumor is aanwezig aan beide zijden van de prostaatklier.
T3: De tumor is uitgezaaid buiten de prostaat naar nabijgelegen weefsels.
- T3a: De tumor is buiten de prostaatklier gegroeid, maar niet tot de zaadblaasjes.
- T3b: De tumor is uitgezaaid naar de zaadblaasjes.
T4: De tumor is ofwel gefixeerd (immobiel) of is uitgegroeid tot weefsels voorbij de prostaat en zaadblaasjes, zoals in de blaas, het rectum, de bekkenwand, de bekken (levator) spieren of de spier die het urineren regelt (externe sluitspier).
Bij pathologische stadiëring wordt T opgesplitst in:
T2: De tumor zit alleen in de prostaat.
T3: De tumor reikt verder dan de prostaat
- T3a: De tumor heeft betrekking op de hals van de blaas.
- T3b: De tumor strekt zich uit tot in de zaadblaasjes.
T4: De tumor is gefixeerd (immobiel) of groeit in andere gebieden dan de zaadblaasjes, zoals het rectum, de blaas, de bekkenwand of de levatorspieren.
N is onderverdeeld in:
- N0: de kanker is niet uitgezaaid naar regionale lymfeklieren.
- N1: de kanker is uitgezaaid naar regionale lymfeklieren.
M is onderverdeeld in:
- M0: de kanker is niet uitgezaaid (uitgezaaid).
- M1: De kanker is uitgezaaid. Er zijn drie substappen van M1:
- M1a: De kanker is uitgezaaid naar lymfeklieren op afstand (andere lymfeklieren dan de nabijgelegen bekkenlymfeklieren).
- M1b: de kanker is uitgezaaid naar botten.
- M1c: de kanker is uitgezaaid naar andere delen van het lichaam.
Op basis van deze TNM-waarden wordt prostaatkanker opgesplitst in vier stadia die zijn geactualiseerd door de American Joint Committee on Cancer: Eerdere stadia groeien langzaam, met een verhoogde kans dat de tumor groeit en zich verspreidt met hogere stadia.
Fase I:Deze tumoren kunnen niet worden gevoeld bij een rectaal onderzoek en hebben betrekking op de helft van de ene kant van de prostaatklier of minder. In het geval dat een radicale prostatetomie wordt uitgevoerd, is de kanker beperkt tot de prostaat. De cellen zien er heel normaal uit (graadgroep 1). PSA is minder dan 10.
Fase II: Deze tumoren zijn niet uitgezaaid buiten de prostaatklier en de PSA is minder dan 20.
- Fase IIA: Deze tumoren zijn niet voelbaar. In het geval dat een radicale prostatetomie wordt uitgevoerd, blijft de kanker beperkt tot de prostaat. PSA is tussen 10 en 20. Cijfergroep is 1.
- Fase IIB: Deze tumoren kunnen al dan niet worden gevoeld bij rectaal onderzoek. Ze zijn geclassificeerd als T1 of T2. PSA is minder dan 20. Ranggroep is 2.
- Fase IIC: Deze tumoren kunnen al dan niet tijdens het examen worden gevoeld. Ze zijn T1 of T2. PSA is minder dan 20 en de groep is 3 tot 4.
Fase III: Deze tumoren worden als lokaal gevorderd beschouwd en verschillen van stadium II-tumoren doordat de PSA-waarden hoog zijn, de tumor groeit of de tumor hooggradig (agressief) is.
- Fase IIIA: De kanker is niet uitgezaaid buiten de prostaat naar nabijgelegen weefsels of de zaadblaasjes. PSA is 20 of hoger. De groep is 1 t / m 4.
- Fase IIIB: De tumor is uitgezaaid buiten de prostaat naar nabijgelegen weefsels en kan zich hebben verspreid naar de blaas of het rectum. PSA kan elk niveau zijn. De groep is 1 t / m 4.
- Fase IIIC: De kanker kan zich in de prostaat bevinden of is uitgezaaid naar nabijgelegen weefsels (elke T), maar de cellen zien er erg abnormaal uit (graadgroep 5).
Fase IV: Stadium IV prostaatkanker is uitgezaaid buiten de prostaat.
- Fase IVA: De kanker is uitgezaaid naar regionale lymfeklieren (N1) en kan elke T zijn, elke PSA hebben en van elke graadgroep zijn.
- Fase IVB: De kanker is uitgezaaid naar lymfeklieren op afstand of andere delen van het lichaam.
Risicogroepen
Prostaatkanker wordt ook onderverdeeld in risicogroepen. Het National Comprehensive Cancer Network heeft informatie gecombineerd, waaronder het niveau van PSA, de grootte van de prostaat, biopsieresultaten en stadium, om de kans te voorspellen dat een prostaatkanker zal groeien en zich verspreiden.
- Zeer laag risico: Deze tumoren worden gevonden op biopsie (T1c), maar een DRE, evenals beeldvormende tests, zijn normaal. PSA is minder dan 10 ng / ml en de Gleason-score is 6. Van de kernbiopsiemonsters werd de tumor in minder dan 3 monsters aangetroffen en omvatte de helft of minder van het weefsel in het kernmonster.
- Laag risico: Deze tumoren omvatten tumoren die T1a, T1b, T1c en T2a zijn, een PSA hebben van minder dan 10 ng / ml en een Gleason-score van 6.
- Gemiddeld: Tumoren met een gemiddeld risico worden geclassificeerd als T2b of T2c, OF de PSA ligt tussen 10 en 20 ng / ml, OF de Gleason-score is 7.
- Hoog risico: Tumoren met een hoog risico worden ofwel geclassificeerd als T3a, OF de PSA is groter dan 20 ng / ml OF de Gleason-score is 8 tot 10.
- Zeer hoog risico: Tumoren met een zeer hoog risico worden geclassificeerd als T3b of T4, OF hebben een primaire Gleason-score van 5, OF vier of meer biopsiemonsters hebben een Gleason-score van 8 tot 10 / graadgroep 4 of 5.
Tests voor herhaling
Na de primaire behandeling van prostaatkanker kunnen sommige kankers terugkeren. Wanneer prostaatkanker terugkomt, kan dit lokaal (nabij de plaats van de oorspronkelijke tumor) of op afstand (zoals in botten) gebeuren.
Prostaatkankers komen vaker voor als ze zich buiten de prostaat hebben verspreid, als ze een hogere Gleason-score hebben, als ze in een hoger stadium zijn en als kanker zich heeft uitgezaaid naar de lymfeklieren.
Na de behandeling wordt PSA gecontroleerd, hoewel de testfrequentie kan afhangen van het beginstadium van de tumor en van de gebruikte behandelingen. Er zijn drie manieren waarop PSA-spiegels na behandeling de prognose van de ziekte kunnen voorspellen:
- PSA-verdubbelingstijd: hoe sneller de PSA verdubbelt, hoe groter de kans dat de kanker zich verspreidt en moeilijk te behandelen wordt.
- PSA-nadir: na de behandeling wordt het absoluut laagste niveau waarop PSA daalt, het PSA-nadir genoemd. Dit aantal kan zowel het succes van de behandeling als het risico op herhaling beschrijven. Over het algemeen is een PSA-dieptepunt van 0,5 ng / ml of hoger geassocieerd met een groter risico op herhaling.
- Terugvalinterval: hoe sneller de PSA na de behandeling begint te stijgen, hoe slechter de prognose in het algemeen.
Als PSA toeneemt of als er symptomen optreden, kunnen tests om herhaling te zoeken zijn:
- Botscan: de meest voorkomende plaats van verre recidieven van prostaatkanker is bot.
- CT
- MRI
- Axumin of C-11 choline PET-scans, die kunnen worden gebruikt om het terugkeren van prostaatkanker te detecteren voordat het wordt gevonden bij andere beeldvormende tests.
Differentiële diagnoses
Al deze informatie zal nuttig voor u zijn als u een positieve screeningstest heeft of als formeel de diagnose prostaatkanker wordt gesteld en uw ziekte beter moet begrijpen. Het is echter belangrijk om te weten dat een aantal andere aandoeningen vergelijkbare symptomen kunnen veroorzaken.
Hoewel sommige van deze aandoeningen gemakkelijk te onderscheiden zijn van prostaatkanker, vormen andere een grotere uitdaging.
Vooruitgang in magnetische resonantiebeeldvorming (MRI) heeft het vermogen om onderscheid te maken tussen prostaatkanker en sommige aandoeningen die voorheen moeilijk van elkaar te onderscheiden waren, aanzienlijk verbeterd.
Voorwaarden en oorzaken waarmee rekening moet worden gehouden bij de differentiële diagnose van prostaatkanker zijn onder meer:
- Goedaardige prostaathyperplasie (BPH), ook bekend als vergrote prostaat, een veel voorkomende aandoening die wordt gekenmerkt door goedaardige vergroting van de prostaatklier
- Prostatitis, een aandoening waarbij sprake is van een ontsteking van de prostaat en die zowel acuut (van korte duur) als chronisch kan zijn
- Urineweginfecties (UTI's)
- Urethritis, ontsteking van de urethra, de buis omgeven door de prostaat
- Medicijnen, zoals diuretica ("plaspillen") en consumptie van cafeïne
- Blaaskanker
- Slaapapneu
- Delen
- Omdraaien