Inhoud
- Wat zijn VM's?
- Hoe worden VM's gediagnosticeerd?
- Hoe worden VM's behandeld?
- Voorbereiding op behandeling
- Aanvullende behandelingen voor VM's
Wat zijn VM's?
Aders maken deel uit van de bloedsomloop die bloed door het lichaam beweegt. Aders voeren bloed van het lichaam terug naar het hart. Het hart pompt het bloed door de longen zodat het zuurstof kan opnemen. Het lichaam gebruikt zuurstof om energie te maken. Veneuze misvormingen (VM's) treden op wanneer aderen zich niet normaal vormen. VM's kunnen volledig worden geïsoleerd van normale aderen of kunnen erin wegvloeien. VM's maken geen deel uit van het normale aderstelsel.
VM's zijn het meest voorkomende type vasculaire anomalie. Ze kunnen overal op het lichaam voorkomen, maar komen het meest voor op het hoofd en de nek.
VM's kunnen eruit zien als een blauwe plek op de huid of een gezwel onder de huid. VM's hebben doorgaans een blauwachtige kleur als ze zich in of nabij de huid bevinden.
In veel gevallen, wanneer een VM wordt gevonden, is deze al groter dan 5 centimeter (de grootte van een pruim). Wanneer je op een VM drukt, zal deze vaak krimpen, zoals een ballon die lucht verliest. Na het stoppen vult het zich weer, zoals een ballon die zich met lucht vult. Dit is het resultaat van het feit dat bloed uit de misvorming wordt geduwd en vervolgens langzaam opnieuw wordt gevuld.
Ronde, harde plekken kunnen soms worden gevoeld bij het indrukken van een VM. Dit worden phleboliths genoemd, dit zijn verkalkte bloedstolsels in de misvorming. Ze zijn vaak ongeveer zo groot als een parel.
Pijn, zwelling en misvorming zijn de meest voorkomende symptomen van VM's. Zwelling of pijn kan komen en gaan of kan de hele tijd voorkomen. Soms kan dit te wijten zijn aan een stolsel dat zich vormt binnen de misvorming. Een VM nabij een gewricht, zoals een elleboog of knie, kan ervoor zorgen dat dat gewricht slecht functioneert. Een VM nabij een zenuw kan leiden tot beschadiging van die zenuw en kan pijn of een slechte functie veroorzaken.
Veel mensen met zichtbare VM's voelen zich misschien beschaamd of zelfbewust. Zorgverleners en leerkrachten moeten opletten voor plagen of pesten door klasgenoten van een kind met een VM.
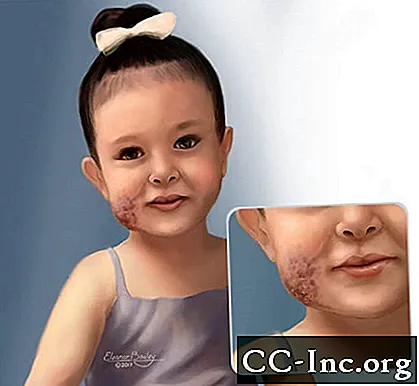
Illustratie van een kind met veneuze misvorming op haar gezicht.
© Eleanor Bailey
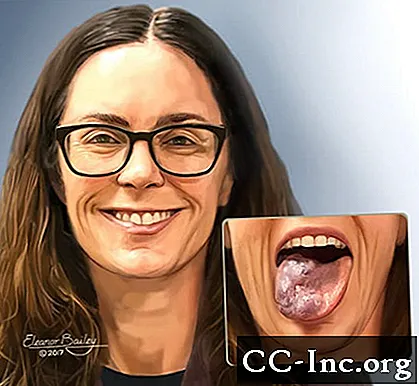
Illustratie van vrouw met veneuze misvorming op haar tong.
© Eleanor Bailey
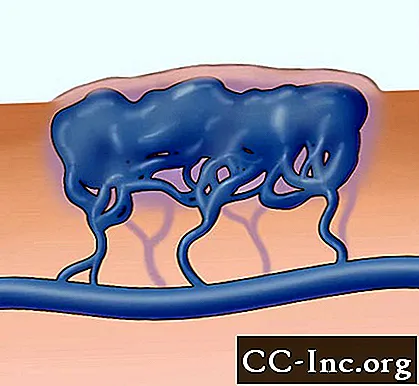
Illustratie van veneuze misvorming met macrocystische ruimtes, dat wil zeggen met puin gescheiden door septa.
© Eleanor Bailey
Hoe worden VM's gediagnosticeerd?
VM's worden soms diep in het lichaam aangetroffen en zijn niet onder de huid te zien. VM's worden soms aangetroffen in een beeldvormend onderzoek, zoals een röntgenfoto of een MRI die om andere redenen wordt uitgevoerd, of vanwege symptomen, zoals zwelling of pijn.
De meeste VM's zijn niet erfelijk. Dat wil zeggen, ze worden niet van ouder op kind overgedragen. Niets dat een moeder tijdens de zwangerschap doet, kan deze misvormingen veroorzaken of voorkomen.
Sommige zeer zeldzame soorten VM's zijn erfelijk. Dit betekent dat ze worden gedragen in het DNA van de familie en dat ze andere familieleden kunnen overkomen.
De meeste VM's kunnen worden gediagnosticeerd door een arts die bekwaam is in de zorg voor patiënten met hen. Deze arts zal vragen stellen over de groei en ontwikkeling van de patiënt en een lichamelijk onderzoek doen.
Een MRI is de beste beeldvormingsstudie om een diagnose van een VM te stellen. Het biedt een gedetailleerde scan of afbeelding van de binnenkant van het lichaam om de grootte en locatie van de VM te helpen zien. Een MRI laat ook andere belangrijke structuren zien, zoals zenuwen, spieren, slagaders en aders die zich in de buurt van de VM bevinden en die door behandeling kunnen worden beïnvloed.
Magnetische resonantie-angiografie (MRA) of magnetische resonantie-venografie (MRV) zijn specifieke typen MRI die bloedvaten en bloedstroom laten zien. MRA / MRV kan helpen om aan te tonen of er aderen zijn die verbinding maken met de VM of om te zien of er aderen zijn die bloed uit de VM afvoeren.
MRI / MRV / MRA stel een patiënt niet bloot aan straling. Afbeeldingen worden gemaakt met krachtige magneten.
Een echo is ook handig om een VM te diagnosticeren en te bewaken. Een echo maakt gebruik van geluidsgolven om een foto te maken van de bloedvaten en weefsels onder de huid. Echografie kan ook worden gebruikt om de snelheid van de bloedstroom te detecteren, wat artsen helpt bij het diagnosticeren van een VM. Het is een goede methode voor jonge kinderen omdat een kind niet heel stil hoeft te liggen en omdat het een patiënt niet blootstelt aan straling. Het kan ook worden gedaan terwijl een kind wakker is. Echografie geeft echter niet zoveel informatie over de nabijgelegen anatomie als MRI.
Af en toe kan een arts een CT-scan maken om te zien of een VM een bot aantast. Een CT-scan is als een MRI, behalve dat er röntgenfoto's worden gebruikt in plaats van magneten. Over het algemeen is CT niet de beste manier om een diagnose van een VM te stellen
Hoe worden VM's behandeld?
De meeste VM's groeien naarmate de patiënt groeit. VM's kunnen ook groeien na een trauma of zelfs nog sneller groeien tijdens de puberteit of zwangerschap. VM's worden zelden genezen en veel patiënten zullen gedurende hun leven op verschillende tijdstippen moeten worden behandeld.
De behandeling is doorgaans gericht op het beheren van de VM om de omvang en symptomen te verminderen of om problemen die door de misvorming kunnen worden veroorzaakt, te verminderen of te voorkomen. Hoewel VM's vaak niet volledig kunnen worden genezen, zijn er veel manieren om ze goed te beheren.
VM is goedaardig, wat betekent dat het geen kanker is. Als een VM geen problemen veroorzaakt, zoals pijn of functieverlies of misvorming, kan actief waakzaam wachten de beste behandeling zijn. Zodra een VM problemen begint te veroorzaken, begint de behandeling.
Als een virtuele machine zich in een gevoelig of gevaarlijk gebied bevindt, moet deze mogelijk worden behandeld, zelfs als deze nog geen problemen begint te veroorzaken.
We raden een vroege evaluatie door een specialist aan als u zich zorgen maakt dat u of uw kind mogelijk een VM heeft. De behandeling is geïndividualiseerd. Uw artsen zullen met u samenwerken om ervoor te zorgen dat u of uw kind op het juiste moment de juiste behandeling krijgt.
Een team van artsen die gespecialiseerd zijn in het behandelen van vasculaire anomalieën (tumoren en misvormingen) zal samenwerken om een VM te behandelen. Het behandelteam kan bestaan uit interventionele radiologen, diagnostische radiologen, dermatologen, chirurgen, hematologen en genetici.
Een interventionele radioloog is een arts die afbeeldingen en scans van het lichaam kan lezen en deze afbeeldingen kan gebruiken om de VM te behandelen zonder de huid te snijden. Interventionele radiologen spelen een centrale rol bij het diagnosticeren en behandelen van een VM.
Een chirurg kan mogelijk helpen bij het corrigeren van misvorming of misvorming van VM, zodra het grootste deel van de misvorming is behandeld. Grote VM's kunnen leiden tot problemen met de bloedstolling.
Een hematoloog is een arts die bloedziekten behandelt en ervoor zorgt dat het bloed voor, tijdens en na procedures goed stolt. Sommige VM- en andere vasculaire misvormingen kunnen worden behandeld met medicijnen zoals sirolimus, waarvoor controle van het bloedonderzoek en controle door een specialist die ervaring heeft met het gebruik van deze medicijnen bij patiënten met VM vereist is.
Een dermatoloog behandelt huidziekten. Wanneer een VM de huid betreft, kan een dermatoloog mogelijk helpen bij de behandeling van de betrokken huid met lasertherapie.
Een geneticus is een arts die ziekten bestudeert die via hun genen van ouders op kinderen worden overgedragen. Genetici helpen patiënten hun toestand beter te begrijpen en bespreken welk risico er eventueel bestaat om het risico van het hebben van een VM door te geven aan toekomstige kinderen.
Sclerotherapie om VM te behandelen
Sclerotherapie is een zeer nuttige behandeling voor VM en wordt uitgevoerd door een interventionele radioloog. Bij sclerotherapie wordt echografie gebruikt om de VM te richten en röntgenfoto's helpen om de behandeling te begeleiden en te volgen.
De huid is niet gesneden. Terwijl de patiënt slaapt, worden naalden gebruikt om een vloeibaar medicijn, een scleroserend middel genaamd, rechtstreeks in de abnormale aderen van de VM af te leveren. Dit medicijn beschadigt en vernietigt de abnormale aderen. De meeste sclerosanten zullen ervoor zorgen dat het bloed in de VM stolt en de abnormale aderen onmiddellijk beschadigen. Anderen hebben een meer vertraagd effect. Hoe dan ook, het doel van sclerotherapie is om de misvorming tot littekens te veroorzaken, zodat er weinig of geen bloed door de VM zal stromen. Hierdoor zal de VM krimpen.
Er zijn vaak verschillende sclerotherapiebehandelingen nodig. Behandelingen zijn meestal minimaal zes weken uit elkaar. Sclerotherapie zorgt ervoor dat de VM kleiner wordt, maar VM's kunnen na verloop van tijd weer groter worden. Meestal worden VM's gedurende het hele leven beheerd, niet genezen. Het doel van de behandeling is om de symptomen zoveel mogelijk te verbeteren.
Voorbereiding op behandeling
Voorafgaand aan sclerotherapie zal het behandelteam u voorbereiden op wat er normaal gesproken gebeurt na de procedure en op mogelijke problemen.
De meeste patiënten worden tijdens sclerotherapie onder algemene anesthesie ingeslapen. Sommige patiënten kunnen op de dag van de procedure naar huis, en sommigen zullen in het ziekenhuis blijven om te herstellen.
Na de behandeling kan er sprake zijn van zwelling, irritatie van de huid en blauwe plekken op de behandelingsplaats.
Ulceratie is de meest voorkomende complicatie van sclerotherapie. Een maagzweer is een zweer of wond. Ulceratie komt voor in minder dan 5 procent van de gevallen. Als zich een maagzweer ontwikkelt, zal uw behandelteam deze behandelen.
Aanvullende behandelingen voor VM's
Soms wordt lasertherapie gebruikt om VM's te behandelen die de huid aantasten. Soms kan een operatie helpen om misvorming of functieverlies te corrigeren. Voor de meeste vasculaire anomalieën is een combinatie van behandelmethoden het beste.
Artsen werken aan nieuwe behandelingen voor VM's. Voor uitgebreide VM's kunnen sommige patiënten worden behandeld met medicijnen zoals sirolimus. Een geneesmiddel genaamd sirolimus (rapamycine) werkt bij sommige patiënten. Omdat sirolimus het immuunsysteem kan onderdrukken, is nauwlettend toezicht door een ervaren specialist noodzakelijk.
Een operatie kan nodig zijn na sclerotherapie om een massa, extra huid of een misvorming achtergelaten door de VM te verwijderen. Kleine VM's kunnen soms alleen met een operatie worden behandeld. VM's komen vaak terug na een operatie, omdat het erg moeilijk is om een VM volledig te verwijderen. Alleen chirurgen met ervaring in het behandelen van gecompliceerde vasculaire misvormingen mogen ze opereren.
Andere therapieën, zoals cryoablatie (bevriezingstherapie) en laser / radiofrequente ablatie (verwarmingstherapie) worden soms gebruikt om VM te behandelen.
VM's waarbij de huid betrokken is, worden soms behandeld met verschillende soorten lasers, zoals een pulserende kleurstoflaser, een lang gepulseerde Nd: YAG-laser of andere. Er zijn doorgaans verschillende laserbehandelingen nodig voor de beste resultaten voor deze op de huid gebaseerde VM's. Deze laserbehandelingen zijn meestal 4 tot 12 weken uit elkaar.