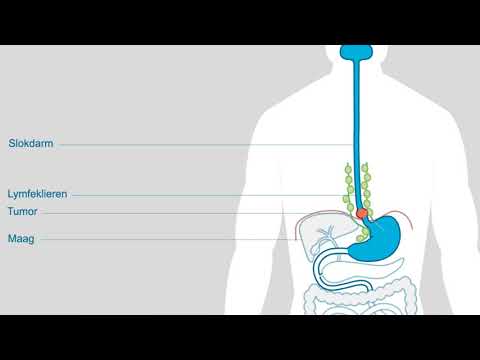
Inhoud
Tests die worden gebruikt om slokdarmkanker te diagnosticeren, kunnen een bariumzwaluw, endoscopie en endoscopische echografie omvatten, en worden vaak besteld voor mensen die moeite hebben met slikken, een aanhoudende hoest of risicofactoren voor de ziekte, zoals langdurige zure reflux. Andere procedures en beeldvormende tests zoals CT, PET en bronchoscopie kunnen nuttig zijn bij het bepalen van het stadium van de ziekte. Een zorgvuldige enscenering is op zijn beurt nodig om de beste behandelingsopties te kiezen.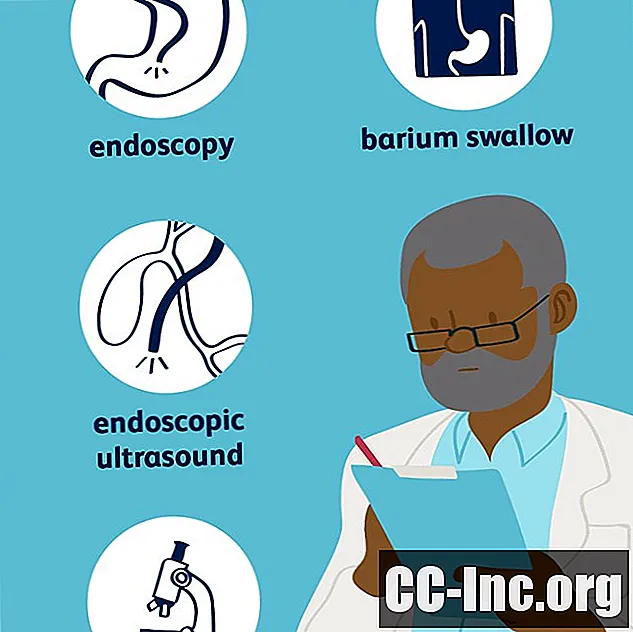
Labs en tests
Er is geen thuistest voor slokdarmkanker. Het is handig om op de hoogte te zijn van zowel de risicofactoren voor de ziekte als de mogelijke waarschuwingssignalen en symptomen van slokdarmkanker, zodat u een afspraak kunt maken met uw arts en indien nodig de juiste professionele tests kunt uitvoeren.
Labotests zijn tamelijk niet-specifiek voor slokdarmkanker, maar worden gebruikt in combinatie met beeldvorming, een zorgvuldige beoordeling van de familiegeschiedenis en persoonlijke gezondheidsgeschiedenis en een lichamelijk onderzoek om de ziekte te diagnosticeren.
Een volledig bloedbeeld (CBC) kan tekenen van bloedarmoede (een laag aantal rode bloedcellen) aantonen als een kanker bloeding heeft. Leverfunctietesten kunnen verhoogd zijn als de kanker zich naar de lever heeft uitgezaaid.
Slokdarmkanker Doctor Discussiegids
Download onze afdrukbare gids voor uw volgende doktersafspraak om u te helpen de juiste vragen te stellen.

Procedures
Procedures zijn erg belangrijk bij het stellen van de diagnose van slokdarmkanker en omvatten:
Endoscopie
Bovenste endoscopie (oesofagoscopie of slokdarm-maag-duodenoscopie) is de belangrijkste methode om slokdarmkanker te diagnosticeren, waarbij een flexibele, verlichte buis door de mond en naar beneden door de slokdarm wordt ingebracht. De buis heeft aan het uiteinde een camera waarmee artsen de bekleding van de slokdarm direct kunnen visualiseren. Als er afwijkingen worden geconstateerd, kan tegelijkertijd een biopsie worden uitgevoerd.
Vóór de procedure krijgen mensen een kalmerend middel dat slaperigheid veroorzaakt, en de procedure wordt meestal goed verdragen.
Endoscopische echografie (EUS)
Dit is een procedure die wordt uitgevoerd om nuttige beeldvorming te verkrijgen. Tijdens een traditionele bovenste endoscopie wordt een ultrasone sonde aan het einde van de scoop gebruikt om hoogenergetische geluidsgolven te weerkaatsen van interne weefsels van de slokdarm. De echo's vormen een echo, een afbeelding van die weefsels.
EUS is het nuttigst bij het bepalen van de diepte van de tumor, wat erg belangrijk is bij de stadiëring ervan. Het is ook erg nuttig bij het evalueren van nabijgelegen lymfeklieren en het begeleiden van biopsieën van eventuele afwijkingen.
Andere beeldvormende tests kunnen ook worden overwogen (zie hieronder), hoewel dit de meest invasieve is.
Biopsie
Een biopsie wordt vaak genomen tijdens endoscopie, maar kan ook via bronchoscopie of thoracoscopie. Pathologen bekijken dit weefsel onder de microscoop om erachter te komen of het weefsel kanker is en zo ja, of het een plaveiselcelcarcinoom of adenocarcinoom is. . Het monster krijgt ook een tumorgraad, een getal dat beschrijft hoe agressief de tumor lijkt.
Er kunnen andere weefseltests worden uitgevoerd die kijken naar de moleculaire kenmerken van de tumor, zoals de HER2-status (zoals borstkanker die HER2-positief kan zijn, kunnen slokdarmkanker ook HER2-positief zijn).
Bronchoscopie
Een bronchoscopie wordt meestal gedaan voor slokdarmtumoren die zich in het midden tot het bovenste derde deel van de slokdarm bevinden.Een bronchoscoop (een dunne, verlichte buis) wordt via de neus of mond in de luchtpijp (de buis die de mond verbindt met de longen) en bronchiën (de grote luchtwegen) van de longen. De procedure stelt een arts in staat om eventuele afwijkingen in deze gebieden direct waar te nemen en er weefselmonsters van te nemen (biopsie), indien aanwezig.
Bronchoscopie vindt plaats onder sedatie, meestal poliklinisch.
Thoracoscopie
Tijdens een thoracoscopie wordt een incisie of snee gemaakt tussen twee ribben en wordt een thoracoscoop, een dunne, verlichte buis, in de borstkas ingebracht. Artsen gebruiken dit om naar de organen in de borstkas te kijken en abnormale gebieden op kanker te controleren . Weefselmonsters en lymfeklieren kunnen worden verwijderd voor biopsie. In sommige gevallen kan deze procedure worden gebruikt om delen van de slokdarm of long te verwijderen.
Laparoscopie
Bij een laparoscopie worden kleine incisies of sneetjes gemaakt in de buikwand. Een laparoscoop, een andere dunne, verlichte buis, wordt door een van de incisies in het lichaam ingebracht om de organen in de buik te bekijken en te controleren op tekenen van ziekte. Andere instrumenten kunnen door dezelfde of andere incisies worden ingebracht om procedures uit te voeren zoals het verwijderen van organen of het nemen van weefselmonsters voor biopsie.
Laryngoscopie
Een kleine verlichte buis wordt in de keel ingebracht om naar het strottenhoofd of de strottenhoofd te kijken Deze test kan elk bewijs van uitzaaiing van kanker naar het strottenhoofd of de keelholte detecteren.
In beeld brengen
Beeldvormingstests kunnen in eerste instantie worden uitgevoerd als onderdeel van de diagnostische opwerking voor slokdarmkanker, maar worden vaker gedaan om de gevonden kanker te ontwikkelen. Tests die kunnen worden gedaan, zijn onder meer:
Barium slikken
De eerste test die wordt uitgevoerd om een mogelijke slokdarmkanker te evalueren, is vaak een bariumzwaluw of een bovenste endoscopie, hoewel het direct naar een endoscopie de voorkeur heeft als een slokdarmkanker wordt vermoed.
Bij een bariumzwaluw (ook wel een hogere GI-serie genoemd) drinkt een persoon een witachtige vloeistof die barium bevat en ondergaat vervolgens een reeks röntgenfoto's. De barium bekleedt de slokdarm en de maag, waardoor een radioloog afwijkingen in de wand van de slokdarm kan zien op de gemaakte beelden.
Een bariumzwaluw kan nuttig zijn bij het diagnosticeren van stricturen (littekenweefsel in de slokdarm), maar wordt minder gebruikt dan in het verleden omdat er niet tegelijkertijd een biopsie kan worden uitgevoerd.
CT-scan
Een CT-scan (computertomografie) maakt gebruik van een dwarsdoorsnede van röntgenfoto's om een 3D-beeld van inwendige organen te maken Bij slokdarmkanker wordt de test meestal niet gebruikt als onderdeel van de diagnose, maar is het belangrijk om de ziekte vast te stellen.
CT is vooral goed in het zoeken naar bewijs van enige verspreiding (metastase) van de tumor naar lymfeklieren of andere delen van het lichaam, zoals de longen of lever.
PET-scan
PET-scans zijn zeer nuttig bij het zoeken naar aanwijzingen voor verspreiding met slokdarmkanker.Een PET-scan verschilt van andere beeldvormende onderzoeken doordat het de metabolische activiteit in een deel van het lichaam meet. Een kleine hoeveelheid radioactieve suiker wordt in de bloedbaan geïnjecteerd en de cellen kunnen tijd opnemen. Cellen die actiever zijn, zoals kankercellen, worden helderder weergegeven dan gebieden die metabolisch minder actief zijn.
X-Ray
Naast de bovenstaande tests voor het diagnosticeren en stageren van slokdarmkanker, kan een röntgenfoto van de borst worden uitgevoerd om te zoeken naar verspreiding naar de long.
Differentiële diagnoses
Er zijn een aantal aandoeningen die symptomen kunnen veroorzaken die lijken op die van slokdarmkanker, zoals slikproblemen. Enkele hiervan zijn:
- Slokdarmvernauwing: een vernauwing is littekenweefsel dat zich vormt in de slokdarm en vernauwing veroorzaakt. een persoon heeft gedurende langere tijd een nasogastrische sonde (NG-sonde) gehad, of als gevolg van het per ongeluk inslikken van drainagereiniger als kind.
- Maagkanker (maagkanker): maagkanker kan symptomen veroorzaken die lijken op die van slokdarmkanker.
- Goedaardige slokdarmtumoren (zoals slokdarmleiomyoom): De meeste tumoren van de slokdarm (ongeveer 99 procent) zijn kanker, maar goedaardige tumoren kunnen voorkomen, en de meeste hiervan zijn leiomyomen.
- Achalasie: Achalasie is een zeldzame aandoening waarbij de weefselband tussen de onderste slokdarm en de maag (de onderste slokdarmsfincter) niet goed ontspant, waardoor het moeilijk wordt voor voedsel om van de slokdarm in de maag te komen.
Enscenering
Het bepalen van het stadium van kanker is belangrijk bij het kiezen van de beste behandelingsopties, inclusief het beslissen of een operatie überhaupt een optie is. Een combinatie van beeldvormende tests en biopsieresultaten wordt meestal gebruikt om het stadium te bepalen.
Artsen gebruiken deTNM-ensceneringmethode om een slokdarmtumor te classificeren; dit systeem wordt ook gebruikt voor andere kankers. Bij slokdarmkanker voegen artsen echter een extra letter toe aan het acroniem-G-om rekening te houden met de tumorgraad. L wordt ook toegevoegd voor plaveiselcelcarcinomen.
De specifieke kenmerken van stadiëring zijn complex, maar als u erover leert, kunt u uw ziekte beter begrijpen.
T staat voor tumor: Het getal voor T is gebaseerd op hoe diep de tumor zich in het slijmvlies van de slokdarm uitstrekt. De binnenste laag (het dichtst bij voedsel dat door de slokdarm gaat) is de lamina propria. De volgende twee lagen staan bekend als de submucosa. Daarachter ligt de lamina propria en ten slotte de adventitia - de diepste laag van de slokdarm.
- Tis: Dit staat voor carcinoma in situ, een tumor waarbij alleen de bovenste laag cellen in de slokdarm betrokken is.
- T1: De tumor strekt zich uit door de lamina propria en muscularis musculae. (In T1a is de tumor de lamina propria of muscularis mucosae binnengedrongen. In T1b is de tumor de submucosa binnengedrongen).
- T2: De tumor is de spier binnengedrongen (de muscularis propria).
- T3: De tumor is uitgezaaid naar de adventitia. Het is nu helemaal door de spier binnengedrongen tot in de omliggende weefsels.
- T4: T4a betekent dat de tumor zich buiten de slokdarm heeft verspreid om aangrenzende structuren te betrekken, zoals de pleura (bekleding van de longen), pericardium (voering van het hart), de azygote ader, het middenrif en het peritoneum (de bekleding van de buik) . T4b betekent dat de tumor is uitgezaaid naar de aorta, wervels of de luchtpijp.
N staat voor lymfeklieren:
- Nee: Er zijn geen lymfeklieren bij betrokken.
- N1: De tumor is uitgezaaid naar een of twee nabijgelegen (regionale) lymfeklieren.
- N2: De tumor is uitgezaaid naar drie tot zes nabijgelegen lymfeklieren.
- N3: De tumor is uitgezaaid naar zeven of meer nabijgelegen lymfeklieren.
M staat voor metastase (verspreiding op afstand) van kanker:
- M0: Metastasen zijn niet aanwezig.
- M1: Metastasen zijn aanwezig.
G staat voor cijfer:
Dit is anders voor adenocarcinoom en plaveiselcelcarcinoom.
Voor adenocarcinoom:
- G1: De cellen zien eruit als normale cellen (goed gedifferentieerd) en ten minste 95 procent van de tumor heeft goedgevormde klieren.
- G2: De cellen zien er een beetje anders uit dan normale cellen (matig gedifferentieerd), en 5 tot 95 procent van de tumor vertoont kliervorming.
- G3: De cellen zien er erg abnormaal uit (slecht gedifferentieerd) met minder dan 50 procent van de tumor die kliervorming vertoont.
Voor plaveiselcelcarcinoom:
- G1: De cellen zien eruit als normale cellen (goed gedifferentieerd) en zijn in vellen gerangschikt.
- G2: De cellen zien er een beetje anders uit dan normale cellen (enigszins gedifferentieerd).
- G3: De cellen zien er heel anders uit dan gezonde cellen (slecht gedifferentieerd) en zijn gerangschikt in nesten.
L staat voor locatie (alleen plaveiselcelcarcinoom):
- Bovenste: De tumor is aanwezig in de cervicale slokdarm tot aan de onderrand van de azygote ader.
- Midden: De tumor is aanwezig vanaf de onderrand van de azygote ader tot de onderrand van de inferieure longader.
- Lager: De tumor wordt gevonden tussen de onderrand van de inferieure longader en de maag (inclusief tumoren waarbij de oesofagogastrische overgang betrokken is).
Met behulp van het bovenstaande, oncologen danwijs een fase toe. Dit wordt beschouwd als een pathologische fase, in plaats van een klinische fase, die nauwkeuriger is in termen van prognose.
Oesofageale adenocarcinoomstadia
Fase 0: De kanker wordt alleen aangetroffen in de binnenste cellaag langs de slokdarm (Tis, N0, M0). Dit wordt ook wel carcinoma in situ genoemd.
Fase I: Stadium I-tumoren zijn op elke locatie te vinden en worden opgesplitst in stadium IA, stadium IB en stadium IC.
- Fase IA: Stadium IA-tumoren omvatten de binnenste lagen, maar zijn niet uitgezaaid naar de submucosa (T1a, N0, M0, G1).
- Fase IB: Deze tumoren kunnen lijken op stadium IA maar meer abnormaal voorkomen (T1a, N0, M0, G2), of zijn de submucosa binnengedrongen (T1b, N0, M0, G1-2).
- Fase IC: Deze tumoren kunnen alleen de binnenste lagen betreffen, maar lijken erg abnormaal (T1, N0, M0, G3), of zijn uitgezaaid in de spier (T2, N0, M0, G1-2).
Fase II: Afhankelijk van waar de kanker zich heeft verspreid, wordt stadium II-slokdarmkanker verdeeld in stadium IIA en stadium IIB.
- Fase IIA: In stadium IIA is de tumor uitgezaaid naar de spier en heeft hij een hogere graad (T2, N0, M0, G3).
- Fase IIB: In fase IIB zijn er ook twee basissituaties. In een daarvan omvat de tumor alleen de binnenste weefsellagen, maar is deze uitgezaaid naar een of twee nabijgelegen lymfeklieren (T1, N1, M0, elke G). In de andere is de tumor uitgezaaid naar de adventitia maar geen lymfeklieren (T3, N0, M0, elke G).
Fase III: Er zijn twee substappen van fase III.
- Fase IIIA: Dit omvat tumoren die alleen de binnenste lagen omvatten, maar zich hebben verspreid naar drie tot zes lymfeklieren (T1, N2, M0, elke G, elke locatie), of tumoren die zich hebben verspreid naar de spier en één tot twee lymfeklieren (T2 , N1, M0, elke G, elke locatie).
- Fase IIIB: Er zijn drie verschillende soorten tumoren die kunnen worden geclassificeerd als stadium IIIB. Bij een daarvan is de tumor uitgezaaid buiten de slokdarm naar aangrenzende structuren en kan deze zich al dan niet hebben uitgezaaid naar lymfeklieren (T4a, N0-1, M0, elke G). In een andere is de tumor uitgezaaid naar een of twee lymfeklieren en strekt zich uit tot de adventitia (T3, N1, M0, elke G). In de derde is de tumor tot op zekere hoogte uitgezaaid langs de binnenste lagen en omvat drie tot zes lymfeklieren (T2-3, N2, M0, elke G).
Fase IV: Adenocarcinoom wordt opgesplitst in stadium IVA en stadium IVB.
- Fase IVA: De tumor is uitgezaaid naar gebieden in de buurt van de slokdarm en zonder lymfeklieren of wel drie tot zes lymfeklieren.
- Tumor is uitgezaaid naar zeven of meer lymfeklieren.
- Fase IVB: Kanker is uitgezaaid naar een ander lichaamsdeel.
Plaveiselcelcarcinoom van de slokdarmstadia
In tegenstelling tot adenocarcinoom omvat de stadiëring en prognose van plaveiselcelcarcinoom ook de locatie van de tumor.
Fase 0: De kanker wordt alleen aangetroffen in de binnenste cellaag langs de slokdarm (Tis, N0, M0). Dit wordt ook wel carcinoma in situ genoemd. Stadium 0-tumoren kunnen op elke locatie worden gevonden.
Fase I: Dit stadium kan worden opgesplitst in stadium IA en IB, en deze tumoren kunnen zich overal in de slokdarm bevinden.
- Fase IA: De tumor omvat alleen de binnenste weefsellagen, maar heeft de submucosa nog niet bereikt. De cellen zien er heel normaal uit (T1a, N0, M0, G1).
- Fase IB: Er zijn drie situaties waarin een tumor stadium IB zou kunnen zijn. De ene is vergelijkbaar met stadium IA, behalve dat de cellen zich uitstrekken tot de submucosa (T1b, N0, M0, G1). In een andere blijft de tumor in de binnenste weefsels, maar verschijnen de cellen meer abnormaal (T1, N0, M0, G2-3). In het derde geval is een tumor uitgezaaid om de spier erbij te betrekken, maar de cellen zien er heel normaal uit en zijn niet uitgezaaid naar de lymfeklieren (T2, N0, M0, G1).
Fase II:Afhankelijk van waar de kanker zich heeft verspreid, wordt stadium II slokdarmkanker verdeeld in stadium IIA en stadium IIB.
- Fase IIA: Er zijn drie verschillende manieren waarop een tumor kan worden geclassificeerd als stadium IIA. Dit omvat tumoren die zich hebben uitgebreid tot de spier (vergelijkbaar met stadium IB), maar de cellen zien er erg abnormaal uit (T2, N0, M0, G2-3). Dit stadium omvat ook tumoren die de adventitia zijn binnengedrongen en zich ofwel in de onderste slokdarm bevinden (T3, N0, M0, elke G, lager) of midden tot bovenste slokdarm (T3, N0, M0, G1, bovenste midden).
- Fase IIB: Drie zijn vier verschillende manieren waarop een tumor als stadium IIB kan worden beschouwd. Deze omvatten tumoren die zijn uitgezaaid naar de adventitia en abnormaal lijkende cellen hebben op elke locatie (T3, N0, M0, G2-3); tumoren waarbij de adventitia betrokken is en die een ongedefinieerde graad hebben op elke locatie (T3, N0, M0, X) of een graad hebben maar een locatie die niet is gedefinieerd (T3, N0, M0, elke X), of die waarbij alleen de binnenste weefsels maar zijn uitgezaaid naar een of twee lymfeklieren (T1, N1, M0, elke G, elke locatie).
Fase III: Stadium III-tumoren kunnen van elke graad zijn en op elke locatie worden aangetroffen.
- Fase IIIA: Stadium IIIA omvat tumoren waarbij alleen de binnenste lagen betrokken zijn, maar die zich hebben verspreid naar drie tot zes lymfeklieren (T1, N2, M0, elke G, elke locatie), of tumoren die zich naar de spier hebben uitgezaaid, evenals één tot twee lymfeklieren ( T2, N1, M0, elke G, elke locatie).
- Fase IIIB: Deze tumoren omvatten tumoren die zich hebben verspreid buiten de binnenste weefsels en omvatten knooppunten, waaronder tumoren die T4a, N0-1, M0, T3, N1, M0 en T2-3, N2, M0 zijn.
Fase IV: Plaveiselcelcarcinomen worden opgesplitst in stadium IVA en stadium IVB. Deze tumoren kunnen van elke graad en op elke locatie zijn.
- Fase IVA: Stadium IVA-tumoren kunnen veel lymfeklieren omvatten en zijn uitgezaaid naar structuren in de buurt van de slokdarm, maar niet naar verre regio's. Deze omvatten tumoren gedefinieerd als T4a, N2, M0, elke G, elke locatie; T4b, N0-2, M0, elke G, elke locatie; en T1-4, N3, M), elke G, elke locatie.
- Fase IVB: Deze tumoren hebben zich, in tegenstelling tot eerdere stadia, uitgezaaid naar verre delen van het lichaam (T1-4, N0-3, M1, elke G, elke locatie).
Screening
Kankerscreeningtests zijn tests die worden uitgevoerd op mensen die geen symptomen van een ziekte hebben (als er symptomen aanwezig zijn, worden diagnostische tests uitgevoerd).
Momenteel is er geen screeningstest voor slokdarmkanker die beschikbaar is voor het grote publiek.
Omdat het risico op slokdarmkanker verhoogd is bij mensen met Barrett-slokdarm, hebben sommige artsen een periodieke screening met endoscopie aanbevolen. De gedachte hierachter is dat het vinden van dysplasie (abnormale cellen), vooral het vroegtijdig opvangen van ernstige gevallen, behandelingen mogelijk zou kunnen maken om de abnormale cellen in het precancereuze stadium te verwijderen.
Dat gezegd hebbende, tot nu toe is er minimaal tot geen bewijs dat deze screening het sterftecijfer door slokdarmkanker vermindert. Tegelijkertijd kan screening schadelijk zijn, zoals bloeding, slokdarmperforatie of andere problemen. Er is hoop dat de toekomst bewijs zal opleveren dat zal helpen bepalen of screening van mensen met een hoog risico aan te raden is.
Wat zijn de behandelingen voor slokdarmkanker?