Inhoud
- Een behandelcentrum kiezen
- Behandelingsopties per fase
- Chirurgie
- Chemotherapie
- Gerichte therapie
- Klinische onderzoeken
- Complementaire geneeskunde (CAM)
- Palliatieve zorg
Behandeling gaat echter verder dan alleen het behandelen van kanker, en palliatieve of ondersteunende zorgbehandelingen die bedoeld zijn om mensen te helpen omgaan met de fysieke, emotionele en spirituele bijwerkingen van kanker, zijn even belangrijk.
Een behandelcentrum kiezen
Of u nu een operatie of andere behandelingen ondergaat, het vinden van een goed kankercentrum is belangrijk. Een studie uit 2017 in de Annals of Surgery bevestigde wat eerdere studies hebben aangetoond. Onderzoekers ontdekten dat mensen met slokdarmkanker die langere afstanden afleggen naar grote kankercentra, significant verschillende behandelingen krijgen en betere resultaten hebben dan mensen die dichter bij huis blijven in kankercentra die minder mensen met de ziekte behandelen.
U kunt overwegen om een mening te vragen bij een van de grotere door het National Cancer Institute aangewezen kankercentra; centra die grote aantallen mensen met slokdarmkanker behandelen (en voor degenen die geopereerd zijn, meer van deze operaties uitvoeren).
Slokdarmkanker Doctor Discussiegids
Download onze afdrukbare gids voor uw volgende doktersafspraak om u te helpen de juiste vragen te stellen.

Behandelingsopties per fase
Voordat we ingaan op de specifieke beschikbare behandelingsopties, is het nuttig om de behandelingen te bespreken die het meest worden gebruikt in verschillende stadia van de ziekte. Ze kunnen enorm variëren.
Twee mensen met hetzelfde stadium van de ziekte kunnen bijvoorbeeld kankers hebben in verschillende regio's waarvoor verschillende behandelingen nodig zijn. Zelfs bij kankers die qua locatie, stadium en bij mensen met een vergelijkbare algemene gezondheidstoestand vergelijkbaar zijn, is het belangrijk op te merken dat geen twee kankers hetzelfde zijn.
Dat gezegd hebbende, is de algemene benadering als volgt.
Fase 0
Stadium 0 (carcinoma in situ) of extreem kleine stadium 1A-kankers kunnen soms via endoscopie worden verwijderd. In de Verenigde Staten (in tegenstelling tot sommige delen van de wereld) is slokdarmkanker ongebruikelijk en wordt het zelden in een vroeg genoeg stadium gevonden dat endoscopische verwijdering mogelijk is. Bij deze tumoren kan ook een operatie worden toegepast.
Fase 1
Chirurgie is meestal de voorkeursbehandeling voor stadium 1-kankers en kan in sommige gevallen de enige behandeling zijn die nodig is.
Fase 2 en 3
Chemotherapie en bestraling (of alleen chemotherapie) gevolgd door chirurgie is de meest gebruikelijke benadering, hoewel soms chirurgie alleen of alleen chemotherapie kan worden gebruikt. Er is momenteel controverse over de vraag of mensen met plaveiselcelcarcinomen van de slokdarm die een volledige respons hebben (geen bewijs van tumor) na chemotherapie nog steeds een operatie nodig hebben.
Stap 4
Bij stadium 4A-kankers kunnen chemotherapie en bestralingstherapie soms worden gevolgd door een operatie (als de tumor heel goed reageert). Voor stadium 4B-kankers kan chemotherapie soms resulteren in een gedeeltelijke respons.
Sommige mensen zijn bang dat de behandeling vanwege hun leeftijd te agressief zal zijn, maar oudere mensen (ouder dan 80) die in de algemene gezondheid lijkt de behandelingen voor slokdarm goed te verdragen en heeft een overlevingskans die vergelijkbaar is met die van jongere mensen.
Chirurgie
Bij diagnose in de vroege stadia van de ziekte kan een operatie de kans op genezing bieden. Voordat een operatie wordt overwogen, is een zorgvuldige enscenering erg belangrijk. Helaas, als een kanker zich buiten de slokdarm heeft verspreid, verbetert een operatie de overleving niet, maar wel de kwaliteit van leven. Daarom is het van cruciaal belang om te bepalen wie baat heeft bij een operatie.
Even belangrijk is het vinden van een chirurg die zeer ervaren is in het uitvoeren van deze operaties. Hoewel de grote kankercentra waarschijnlijker chirurgen met uitgebreide ervaring hebben, is het belangrijk om de tijd te nemen om een potentiële chirurg te ‘interviewen’ over zijn of haar persoonlijke ervaring met slokdarmoperaties.
Procedures
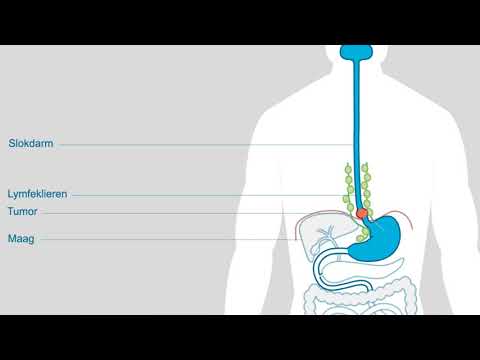
Een slokdarmresectie, de operatie die wordt uitgevoerd om een slokdarmkanker te verwijderen, verwijst naar de verwijdering van de slokdarm of een deel ervan. Bij sommige kankers, vooral die in de onderste slokdarm, wordt ook een deel van de maag verwijderd. Bovendien worden nabijgelegen lymfeklieren meestal verwijderd en naar het pathologielaboratorium gestuurd om te zoeken naar enig bewijs van kanker.
Nadat het deel van de slokdarm is verwijderd, wordt de maag weer vastgemaakt aan de bovenste slokdarm (de term die deze aan elkaar naaien beschrijft is "anastomose"). Als een groot deel van de slokdarm wordt verwijderd, zodat opnieuw bevestigen moeilijk of onmogelijk is, kan een deel van de darm worden verwijderd en tussen de bovenste slokdarm en de maag worden geplaatst.
Een slokdarmresectie kan op twee verschillende manieren worden uitgevoerd:
- Open slokdarmresectie: Bij een open procedure wordt een traditionele grote incisie gemaakt in de nek, borst of buik (of soms alle drie) waardoor de slokdarm wordt bereikt.
- Minimaal invasieve slokdarmresectie: Bij een minimaal invasieve procedure worden meerdere kleine incisies in de nek en borst geplaatst. Door deze incisies wordt een scoop (met camera) ingebracht en de operatie wordt door de scoop uitgevoerd. Minimaal invasieve chirurgie is meestal alleen mogelijk bij kleinere slokdarmtumoren.
Bijwerkingen en complicaties
Het verwijderen van een deel van de slokdarm is een grote operatie en complicaties zijn niet ongewoon.
Tijdens de operatie zijn de meest voorkomende risico's onder meer bloedingen en anesthesieproblemen, zoals abnormale hartritmes en longproblemen.
In de dagen na de operatie komen bloedstolsels veel te vaak voor (diepe veneuze trombose) en kunnen ze soms afbreken en naar de longen reizen (longembolie). Infecties zoals longontsteking komen vaak voor tijdens herstel en lekkage (en daaropvolgende infectie en ontsteking) kan af en toe optreden wanneer de slokdarm opnieuw werd vastgemaakt.
Op de lange termijn hebben sommige mensen aanhoudende heesheid als gevolg van schade aan zenuwen in de borst tijdens de operatie. Zenuwbeschadiging kan ook leiden tot veranderingen in de beweeglijkheid in het bovenste deel van het spijsverteringskanaal, wat kan leiden tot misselijkheid en braken. Omdat de onderste slokdarmsfincter (de spierband onderaan de slokdarm die voorkomt dat de maaginhoud in de slokdarm terechtkomt) vaak wordt verwijderd of beschadigd, komt brandend maagzuur vaak voor en hebben veel mensen medicijnen nodig voor zure reflux.
Chemotherapie
Chemotherapie werkt door snel delende cellen aan te vallen en kan op verschillende manieren worden gegeven bij slokdarmkanker. Deze omvatten:
- Neoadjuvante chemotherapie: Neoadjuvante chemotherapie verwijst naar het gebruik van chemotherapie voorafgaand aan een operatie om de grootte van een tumor te verkleinen.
- Adjuvante chemotherapie: Adjuvante chemotherapie verwijst naar chemotherapie die na een operatie wordt gegeven. Zelfs als er na de operatie geen kanker achterblijft, kunnen er kleine clusters van kankercellen achterblijven en later een recidief tot gevolg hebben. Chemotherapie na een operatie kan het risico op herhaling verminderen en de overleving voor sommige mensen verbeteren.
- Palliatieve chemotherapie: Palliatieve chemotherapie verwijst naar het gebruik van chemotherapie om de symptomen onder controle te houden en het leven te verlengen met de ziekte van stadium 4, maar niet om de ziekte te genezen. Op dit moment kan chemotherapie (zelfs in combinatie met bestraling) de overlevingsduur verlengen, maar het is onwaarschijnlijk dat het de ziekte zal genezen.
Als een operatie wordt overwogen, is de meest gebruikelijke benadering om chemotherapie te geven (met of zonder bestralingstherapie) voorafgaand voor een operatie (adjuvante chemotherapie of chemoradiatie). Hiervoor zijn verschillende redenen.
- Uw arts kan ervoor zorgen dat de chemotherapie effectief is in plaats van te leren na de operatie als dat niet het geval is.
- Chemotherapie wordt meestal veel beter verdragen vóór een operatie dan na een operatie.
- Neoadjuvante chemotherapie kan de tumor in een lagere fase brengen (kleiner maken), zodat een operatie gemakkelijker kan worden uitgevoerd.
- Ten slotte kan bij sommige mensen (voornamelijk degenen met plaveiselcelcarcinomen) de tumor verdwijnen, zodat een operatie niet nodig is.
Medicijnen voor chemotherapie die vaak worden gebruikt, zijn onder meer een combinatie van Paraplatin (carboplatin) en Taxol (paclitaxel) of Platinol (cisplatine) en Camptosar (irinotecan). In het verleden werd het medicijn 5-FU (5 fluorouracil) vaak gebruikt, maar dit is meestal giftiger.
Bijwerkingen van chemotherapie
Zoals met zoveel kankerbehandelingen, is het belangrijk om in gedachten te houden dat de vreselijke bijwerkingen van een behandeling die een vriend of familielid in het verleden heeft gehad, niet noodzakelijkerwijs van toepassing zijn op de moderne behandeling van de ziekte. Geneesmiddelen voor chemotherapie worden meestal in cycli gegeven (bijvoorbeeld elke drie weken), gedurende vier tot zes maanden.
Veel van de bijwerkingen zijn te wijten aan het feit dat de medicijnen normale cellen doden die zich samen met kankercellen snel delen. Vaak voorkomende bijwerkingen zijn:
- Veranderde bloedtellingen:Laag aantal bloedcellen (beenmergsuppressie) resulterend in een laag aantal witte bloedcellen (neutropenie), een laag aantal rode bloedcellen (anemie) en een laag aantal bloedplaatjes (trombocytopenie).
- Haaruitval: De medicijnen die het meest waarschijnlijk haarverlies veroorzaken, worden niet vaak gebruikt bij slokdarmkanker (met uitzondering van Camptosar), maar veroorzaken vaak haaruitval.
- Misselijkheid en overgeven: Zie hieronder.
- Perifere neuropathie: Tintelingen, gevoelloosheid en pijn, vaak in een "kous en handschoen" -verdeling.
- Zweertjes in de mond en smaakveranderingen
- Vermoeidheid
Net zoals de chemotherapiemedicijnen die tegenwoordig worden gebruikt, minder giftig zijn, is het beheer van bijwerkingen dramatisch verbeterd. Veel mensen hebben minimale of geen misselijkheid en braken met preventieve medicatie. Er zijn ook injecties beschikbaar om het aantal witte bloedcellen indien nodig te verhogen (hoewel het nog steeds belangrijk is om te leren over manieren om het infectierisico tijdens chemotherapie te verlagen).
Perifere neuropathie (PN), is een van de meer vervelende symptomen van chemotherapie voor slokdarmkanker en is vaak permanent. De geneesmiddelen die het nauwst met PN zijn verbonden, zijn onder meer taxanen (zoals Taxol) en platina-geneesmiddelen (zoals Platinol en Paraplatin). Omdat een combinatie hiervan vaak wordt gebruikt, kan het effect worden vergroot.
Er lopen veel onderzoeken naar manieren om dit symptoom te verminderen (zoals het gebruik van L-glutamine tijdens de behandeling), en mensen moeten met hun arts praten over het laatste onderzoek voordat ze met chemotherapie beginnen.
Bestralingstherapie
Stralingstherapie maakt gebruik van hoogenergetische stralen om kankercellen te behandelen en wordt vaak samen met chemotherapie gebruikt. Stralingstherapie kan ook worden gebruikt voor palliatie (zie hieronder). Het wordt op twee manieren gegeven:
- Externe stralingsstraling: Externe bundelstraling is de vorm waar veel mensen bekend mee zijn en kan gedurende een paar dagen of weken dagelijks worden gegeven.
- Brachytherapie (interne) bestralingstherapie: Bij brachytherapie wordt een endoscopie gedaan zodat de straling dichtbij de tumor in de slokdarm kan worden geplaatst. Het wordt vaker gedaan als palliatieve therapie om te helpen bij het slikken.
Bijwerkingen van straling
De meest voorkomende bijwerkingen van bestralingstherapie op de borst zijn roodheid van de huid en huiduitslag op de plaats van bestraling (vergelijkbaar met zonnebrand) en vermoeidheid. Straling naar de borst kan ook een ontsteking van de longen veroorzaken (stralingspneumonitis). Indien onbehandeld, kan dit leiden tot fibrose van de longen. Ontsteking van de slokdarm (pulmonale fibrose) kan ook voorkomen.
Gerichte therapie
Gerichte therapie gebruikt medicijnen net als chemotherapie, maar de medicijnen zijn "gericht" tegen een bepaald pad in de groei van kankercellen. Om deze reden hebben ze vaak minder bijwerkingen dan traditionele geneesmiddelen voor chemotherapie.
Cyramza (ramucirumab)
Cyramza is een monoklonaal antilichaam dat wordt beschouwd als een angiogeneseremmer. Om tumoren te laten groeien, moeten ze nieuwe bloedvaten vormen (angiogenese). Het medicijn voorkomt een stap die nodig is om nieuwe vaten te vormen.
Cyramza wordt meestal gebruikt wanneer andere behandelingen niet langer effectief zijn en kan met of zonder chemotherapie worden gebruikt. Bijwerkingen kunnen zijn: hoofdpijn en hoge bloeddruk, maar soms kunnen er ernstige symptomen optreden, zoals ernstige bloeding of darmperforatie.
Volgens een studie uit 2017 toonde Cyramza van alle beschikbare opties voor chemotherapie en gerichte therapie het duidelijkst een vermogen om zowel de progressievrije overleving als de algehele overleving te verbeteren bij mensen met gevorderd (stadium 4) slokdarmadenocarcinoom.
Herceptin (trastuzumab)
Herceptin wordt af en toe gebruikt voor gevorderde oesofageale adenocarcinomen die HER2-positief zijn (vergelijkbaar met HER2-positieve borstkanker).
Het testen op HER2 wordt gedaan op een monster van een tumor die is verkregen tijdens een biopsie of operatie. Deze kankers hebben het eiwit HER2 op het oppervlak van de cel, waaraan groeifactoren zich binden en groei veroorzaken. Herceptin bindt zich aan deze receptoren zodat groeifactoren dat niet kunnen, waardoor de kanker in wezen uithongert.
Bijwerkingen zijn vaak mild, zoals hoofdpijn en koorts, en verbeteren gewoonlijk na verloop van tijd. Het medicijn kan soms hartschade veroorzaken. Uw arts zal het risico hiervan bespreken.
Klinische onderzoeken
Er zijn momenteel klinische onderzoeken gaande waarin wordt gekeken naar combinaties van de bovengenoemde behandelingen, evenals naar nieuwere therapieën zoals immunotherapie-medicijnen.
Hoewel deelname aan een onderzoek voor sommige mensen beangstigend kan zijn, helpt het om in gedachten te houden dat elke behandeling die we momenteel hebben voor slokdarmkanker ooit in een klinische studie is onderzocht.
Complementaire geneeskunde (CAM)
Op dit moment zijn er geen ‘alternatieve’ therapieën die de overleving verlengen of die leiden tot genezing van mensen met slokdarmkanker. Dat gezegd hebbende, kunnen sommige behandelingen helpen bij de symptomen van kanker en kankerbehandelingen in combinatie met conventionele geneeskunde.
Veel van de grotere kankercentra bieden nu deze alternatieve kankertherapieën aan samen met conventionele behandelingen voor kanker.
Therapieën zoals meditatie, yoga, acupunctuur, massagetherapie en meer kunnen mensen soms helpen het hoofd te bieden aan zowel de fysieke als emotionele uitdagingen die gepaard gaan met de diagnose kanker.
Palliatieve zorg
Palliatieve zorg verschilt van hospice-zorg doordat het zelfs kan worden gebruikt voor mensen die verwachten te genezen van hun kanker. Het is zorg die erop gericht is mensen te helpen omgaan met de fysieke en emotionele symptomen van kanker en kankerbehandelingen, variërend van kankerpijn tot depressie.
Slikproblemen als gevolg van obstructie van de slokdarm door een tumor komt vaak voor bij slokdarmkanker en verstoort de juiste voeding. Als een tumor te ver is voor een operatie (oesofagectomie), zijn er nog steeds opties om slikproblemen te verminderen. Enkele hiervan zijn:
- Het plaatsen van een stent in de slokdarm (via endoscopie) om de slokdarm open te houden.
- Brachytherapie (inwendige bestraling) hierboven vermeld.
- Externe stralingstherapie.
- Elektrocoagulatie (verbranding van het gebied van de tumor waardoor obstructie ontstaat).
- Lasertherapie.
Veel kankercentra bieden nu consulten aan met een palliatieve zorgteam. Het werken met een specialist in palliatieve zorg maximaliseert vaak de kans dat uw symptomen goed onder controle zijn en dat uw kwaliteit van leven zo goed mogelijk kan zijn als u met kanker leeft.
- Delen
- Omdraaien